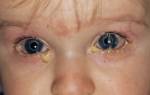
Пневмония у ребенка до года лечение в домашних условиях
Пневмония у детей первого года жизни
Диагностика и лечение пневмонии у ребенка
Одно лишь упоминание о пневмонии обычно вызывает серьезную тревогу у родителей грудничков — и не без оснований. Дети первого года жизни страдают этим заболеванием в десятки раз чаще, чем школьники. “Пик” заболеваемости приходится на возраст от 3 до 9 месяцев. К сожалению, именно для грудничков пневмония представляет особую опасность: особенности их организма таковы, что при неправильном лечении воспалительный процесс быстро распространяется, может нарушиться работа других систем (мочевыделительной, нервной, пищеварительной), значительно уменьшаются и без того ограниченные дыхательные возможности легких.
Бронхиальное дерево потому так и называется, что похоже на настоящее дерево, только перевернутое. Его “ствол” — это трахея, которая разделяется на две мощные ветви — правый и левый главные бронхи, которые потом, уже в глубине легких, дробятся на все более тонкие веточки, только они окружены не листьями, а гроздями мельчайших пузырьков, называемыми альвеолами. Общее количество альвеол достигает сотен миллионов. В альвеолах и происходит газообмен: кислород из них поступает в кровь, а та, в свою очередь, отдает в альвеолы углекислый газ. У плода легкие находятся в нерасправленном состоянии. Когда малыш рождается и делает первый вдох, альвеолы наполняются воздухом, и легкие расправляются. К моменту рождения ребенка бронхиальное дерево уже сформировано: легкие, как и у взрослых, разделены на доли, а те, в свою очередь, — на сегменты. Правое легкое имеет 3 доли: верхнюю, среднюю и нижнюю, а левое — только две: верхнюю и нижнюю, однако объем легких примерно равный. Воздух лучше проходит в верхние сегменты легких, задненижние сегменты снабжаются воздухом хуже. Главные бронхи и крупные сосуды, входящие и выходящие из легких, образуют так называемые корни легких.
Альвеолы поддерживаются в расправленном, рабочем, состоянии с помощью специального поверхностно-активного вещества — сурфактанта, который в нужном количестве образуется в легких плода только в третьем триместре беременности. У детей, родившихся намного раньше срока, возникают трудности с дыханием; как правило, причина этого заключается в том, что из-за нехватки сурфактанта альвеолы легких еще не готовы к работе.
Пневмонии бывают разные
Пневмония (от греч. pneumon — легкие) — это острое инфекционно-воспалительное заболевание легочной ткани. Как правило, болезнь развивается постепенно. Сначала появляются общие симптомы недомогания: бледность, беспокойство, ухудшение сна, срыгивания, иногда — нарушение стула, снижение аппетита. Кроме того, отмечаются признаки инфекции дыхательных путей: затруднение носового дыхания, чихание, сухой, беспокоящий ребенка кашель. У больного может подняться температура. Однако “коварство” пневмонии — в том, что она протекает при невысокой (до 38°С) или даже при нормальной температуре тела. Через некоторое время появляется синева (цианоз) кожи в области носогубного треугольника, усиливающаяся при крике и сосании. Все эти симптомы должны насторожить родителей: при их появлении ребенка следует срочно показать врачу.
При дальнейшем развитии заболевания у ребенка учащается дыхание, может рушиться его ритм. Отмечается напряжение крыльев носа, которые становятся как бы неподвижными и бледными. Изо рта могут появиться пенистые выделения (чаще у детей первых трех месяцев жизни). Далее появляется “охающая” одышка, а крылья носа раздуваются. Появляются остановки дыхания (так называемые апноэ), которые у детей первых месяцев жизни особенно часты и продолжительны. Кожа больного ребенка приобретает сероватый оттенок. В патологический процесс вовлекается сердечно-сосудистая система, нарушается работа кишечного тракта. Появляются вялость, значительное снижение двигательной активности, может сохраняться беспокойство.
В зависимости от размера очага воспаления врачи выделяют следующие виды этого заболевания:
- Мелкоочаговая пневмония у грудничков встречается чаще всего. Очаг имеет относительно небольшой размер, воспаление в легочной ткани развивается как продолжение воспаления в соответствующем этому очагу бронхе.
- При сегментарной пневмонии воспаление поражает один или несколько сегментов легкого.
- При крупозной пневмонии воспалительный процесс захватывает значительные отделы легочной ткани — одну или несколько долей. Эта форма заболевания протекает более тяжело.
- Интерстициальная пневмония встречается довольно редко. В данном случае воспаление поражает не столько легочную ткань, сколько перегородки из соединительной ткани вокруг бронхов, альвеол.
Различают пневмонии острые (в этом случае заболевание длится до 6 недель) и затяжные, продолжительность которых более 6 недель.
С помощью фонендоскопа врач получает массу информации о биении сердца, дыхании ребенка. Выслушивание органов грудной клетки педиатр начинает с сердца. В этот момент осмотра врачу важно, чтобы ребенок не плакал, поскольку в этой ситуации тоны сердца значительно заглушаются. Сердце выслушивается главным образом по передней поверхности грудной клетки слева. Затем врач выслушивает дыхательную систему. У новорожденных детей дыхание часто очень тихое, его нюансы прослушиваются с трудом даже с помощью фонендоскопа. Поэтому педиатр может прибегнуть к хитрости — потереть малышу пяточку (надавливание на это место заведомо будет неприятно ребенку), после чего дыхание становится более глубоким и звучным. Плач ребенка, который всегда сопровождается глубоким дыханием, обычно помогает врачу.
Особенности пневмонии у детей раннего возраста
Воспаление легких обычно начинается на первой неделе острой респираторной инфекции. Хотя ОРЗ чаще имеют вирусную природу, на их фоне очень быстро “поднимает голову” бактериальная флора. Дело в том, что вирусная инфекция нарушает защитные барьеры дыхательных путей и легких, способствуя тем самым появлению очагов бактериальной инфекции; именно бактерии (например, пневмококки, стрептококки) и вызывают пневмонию. Бывает также вирусная пневмония, которую может вызвать вирус гриппа.
Развитию воспаления легких у детей первого года жизни способствует целый ряд факторов.
Прежде всего, это особенности органов дыхания грудничков. Короткие и узкие дыхательные пути, нежная и хорошо снабженная кровеносными сосудами слизистая оболочка облегчают распространение воспалительного процесса. Слабые движения грудной клетки, горизонтальное положение ребер предрасполагают к недостаточной вентиляции легких, особенно задних и нижних отделов. Застою крови в задненижних отделах легких способствуют также обильное кровоснабжение этого отдела легких и лежачее положение детей первых месяцев жизни. Недостаточная зрелость легочной ткани обусловливает развитие ателектазов (спадение и безвоздушность легочной ткани), в которых вольготно чувствуют себя микробы, что также приводит к воспалению.
Помимо анатомических особенностей, к факторам, способствующим развитию пневмонии у младенцев, можно отнести все, что так или иначе ослабляет защитные силы малыша: рахит, неправильное раннее смешанное и искусственное вскармливание, условия жизни, не учитывающие гигиенические потребности грудничка, острые респираторные инфекции, желудочно-кишечные заболевания и т.д.
Как распознать пневмонию
Успех лечения пневмонии во многом зависит от правильной диагностики. Однако поставить диагноз грудному ребенку не всегда просто, особенно в начальной стадии, которая практически совпадает с началом острой респираторной инфекции. И на этой начальной стадии заболевания очень важна своевременная консультация врача. Между тем бывает, что родители списывают недомогание ребенка на какие-то банальные причины (например, на прорезывание зубов) и начинают доморощенное лечение несуществующей болезни, подчас “смазывая” картину реального заболевания и еще больше затрудняя постановку диагноза. Повторим еще раз прописные истины: не давайте грудному ребенку лекарств без консультации врача. Это касается и жаропонижающих препаратов, и откашливающих средств, и тем более антибиотиков.
Правильно поставить диагноз врачу помогает не только тщательный осмотр, прощупывание и выслушивание, но также дополнительные методы исследования — рентгенография грудной клетки, общий анализ крови. Дело в том, что, отдельно взятые, осмотр и дополнительные обследования не гарантируют правильность диагноза. Только комплексная оценка состояния заболевшего малыша на основании всех перечисленных методов позволяет точно определить причину его недомогания.
Лечение пневмонии
Если заболевание протекает не в тяжелой форме, то лучше лечить ребенка в домашних условиях. При тяжелой форме болезни малыша придется положить в стационар, условия которого позволят проводить необходимые лечебные процедуры: инфузионную, дыхательную терапию (ингаляции кислородно-воздушной смеси, лекарств), в критических ситуациях — искусственную вентиляцию легких. К счастью, в большинстве случаев при своевременном распознавании болезни и вовремя проведенном лечении исход бывает благополучным.
Сегодня медицина располагает довольно мощным арсеналом лекарственных средств, позволяющих бороться с пневмонией. Основу лечения составляют антибактериальные препараты. Современная терапия также широко использует препараты интерферонов для повышения противовирусного иммунитета. Также применяются различные разжижающие мокроту, отхаркивающие и противоаллергические средства. Однако напомним, что назначить эти препараты, тем более маленьким детям, может только врач.
А что могут сделать родители для скорейшего выздоровления ребенка? Если лечение происходит в домашних условиях, необходимо регулярно проветривать помещение, менять положение тела ребенка, почаще брать малыша на руки, чтобы избежать застойных явлений в легких.
Следует помнить, что симптомы пневмонии исчезают быстрее, чем сам воспалительный процесс в легких. Поэтому незавершенное лечение может привести к рецидивам, обострениям болезни, а в некоторых случаях — к переходу острого воспалительного процесса в хронический, к формированию хронических бронхолегочных заболеваний.
Профилактика пневмонии
Залогом здоровья ребенка являются грудное вскармливание, профилактика рахита, общеукрепляющие массаж и гимнастика, закаливание (воздушные ванны и обтирание). В период эпидемий респираторных инфекций особенно важно ограничить контакт грудничка с посторонними людьми, даже с родственниками. Взрослым, которые живут в одной квартире с малышом, целесообразно сделать прививку от гриппа. В случае заболевания матери респираторной вирусной инфекцией необходимо продолжать кормление грудью, ибо с молоком ребенок получит противовирусные антитела. Единственным условием при этом является использование защитной маски. Даже прием матерью антибиотиков не является противопоказанием для грудного вскармливания, просто выбираются препараты, наиболее безопасные для ребенка.
Врожденная пневмония
В силу ряда обстоятельств (острые и хронические инфекционные и неинфекционные заболевания, недостаточная запирательная функция шейки матки у матери, длительный безводный промежуток в родах и т.д.) некоторые дети рождаются с воспалительными изменениями в легких. Иногда пневмония развивается у них вскоре после рождения. Особенно часто врожденная инфекция наблюдается у недоношенных детей, поскольку одной из основных причин преждевременных родов является инфицирование околоплодных вод и плода.
Заболевание протекает, как правило, тяжело. Поэтому выхаживание больных малышей проводится исключительно в отделениях патологии новорожденных или отделениях интенсивной терапии. Несмотря на то, что пневмония новорожденных — тяжелое заболевание, современные медицинские технологии позволяют успешно противостоять этой болезни. Среди них — массивная антибактериальная терапия, иммунотерапия, облучение гелий-неоновым лазером области проекции очагов пневмонии и т.д. После выписки из больницы ребенок обязательно должен получать препараты, нормализующие кишечную флору (бифидумбактерин, примодофилус), поливитамины. В этой ситуации грудное вскармливание тоже является лечебным средством.
Если ребенок перенес врожденную пневмонию, это отнюдь не значит, что воспаления легких будут неизбежно преследовать его всю жизнь. Однако вероятность частых заболеваний дыхательной системы у таких детей выше.
Для профилактики врожденной пневмонии женщине до зачатия или уже во время беременности необходимо провести лечение всех хронических очагов инфекции. Важное значение имеют также рациональное питание и здоровый образ жизни будущей мамы.
Как лечить пневмонию у детей?
Воспаление лёгких у ребёнка – острый процесс инфекционного типа, поражающий ткани органа дыхания, и имеет вирусную, грибковую, смешанную или бактериальную форму, часто возникает как осложнение респираторных болезней. Своевременное лечение пневмонии у детей на ранней стадии помогает избежать нежелательных последствий. Для эффективной терапии важно верно определить возбудитель заболевания и подобрать действенный метод лечения.
Важно при первых симптомах обратиться к доктору, чтобы потом не пришлось лечить осложнения
Лечение в домашних условиях или стационар
В домашних условиях терапия ребёнка, больного пневмонией, осуществляется только после проведения диагностики и назначения медикаментозных средств лечащим врачом.
Она разрешена в следующих случаях:
- пневмония протекает в лёгкой форме;
- ребёнок старше 3 лет;
- родители могут обеспечить соблюдение всех санитарных условий;
- отсутствуют такие осложнения, как интоксикация и дыхательная недостаточность.
Внебольничная пневмония возникает в случае отсутствия правильно подобранной терапии инфекции острой формы на дому.
Домашнее лечение разрешено только при легкой форме болезни
Показания для лечения больного ребёнка в стационаре:
- Тяжёлое течение заболевания. Если развитие болезни сопровождается нарушением процесса кровоснабжения, дыхательной недостаточностью, резким падением артериального давления или развитием плеврита. Особую опасность для здоровья малыша несёт прикорневая пневмония, поскольку она тяжело поддаётся диагностике.
- Крупозная пневмония. Основное отличие от очаговой формы – одновременно поражает несколько лёгочных долей и увеличивает шанс возникновения осложнений.
- Возраст. У детей младше 3 лет может привести к остановке дыхания.
- Наличие болезней хронического типа, слабый иммунитет и врождённые пороки развития увеличивают риск возникновения осложнений.
Восстановительный период после лечения может занять от месяца до года – он напрямую зависит от тяжести перенесённой болезни.
Основная схема лечения пневмонии у детей
Метод лечения напрямую зависит от возраста больного:
При назначении лечения доктор обязательно учитывает возрастные особенности больного
- Дети до полугода. Чаще всего возбудителем болезни являются хламидии, кишечная палочка или золотистый стафилококк. Назначается применение антибактериальных препаратов широкого спектра действия на начальной стадии лечения до получения результатов анализов, подтверждающих тип возбудителя.
- Возраст до 6 лет. Нередко развивается острая пневмония. Основные возбудители – пневмококки, в редких случаях микоплазма. Используются антибиотики пенициллинового ряда, цефалоспорины 1–2 поколения и макролиды.
- Дети с 6 до 15 лет. Возбудителями болезни являются хламидии, пневмококки и микоплазма. Для лечения используется пенициллин с клавулановой кислотой и цефалоспорины 1 поколения.
Стандарты внебольничного лечения подразумевают применение в терапии Амоксициллина – это лекарство борется с большинством возбудителей бактериальной пневмонии. Для лучшего терапевтического эффекта, допустимо сочетание этого средства с Азитромицином и Кларитромицином.
Основной протокол лечения внутрибольничной пневмонии основывается на применении цефалоспоринов в сочетании с ингибитор-устойчивыми пенициллинами.
Перед началом применения любого медикамента важно убедиться в отсутствии у ребёнка аллергической реакции на компоненты лекарства.
Курс лечения антибактериальными лекарствами составляет не менее 10 дней. После стабилизации показателя температуры и устранения хрипов для укрепления полученного эффекта важно принимать антибиотики ещё на протяжении 2–3 дней. Преждевременный отказ от приёма медикаментов увеличивает риск развития рецидивов по причине развития устойчивости к компонентам лекарств вредоносных микроорганизмов.
При сегментарной локализации развивается вялотекущая форма пневмонии. Назначение антибиотиков осуществляется по результатам анализов. Также следует осуществлять ингаляции с бронхолитиками. Продолжительность лечения составляет более 6 недель.
Медикаментозная терапия
Чтобы вылечить пневмонию у ребёнка, лекарства подбираются с учётом вида детской пневмонии и негативных симптомов, сопровождающих течение заболевания.
Этиотропные средства
Действие лекарственных средств, используемых в этиотропной терапии, направлено на устранение возбудителя болезни. К этим средствам относятся:
Для лечения используют разные препараты,, среди которых обязательно будут антибиотики
- Антибиотики широкого спектра действия пенициллинового ряда. Используются в лечении бактериальной пневмонии, эффективны при лёгкой и средней форме болезни. К ним относятся Амоксиклав, Аугментин.
- Цефалоспорины 2 поколения. Используются при выявлении аллергической реакции на пенициллин. К лекарствам этой группы относятся Цефазолин, Цефоруксим.
- Макролиды. Включаются в состав комбинированной терапии, назначаются при атипичной пневмонии, которая подразделяется на хламидийную и микоплазменную формы. Примеры действенных лекарств этой группы: Рокситромицин, Джозамицин, Азитромицин, Кларитромицин, Сумамед.
- Аминогликозиты 1–3 поколения. Применяются в случае отсутствия чувствительности пневмококкового возбудителя к ампициллинам. К ним относится Сульфат гентамицина.
- Микотические препараты. Применяются в лечении грибковой пневмонии. К ним относятся Флуконазол, Кетоконазол, Дифлюкан.
- Цефалоспорины 3 и 4 поколения. Назначаются при тяжёлом течении заболевания и в случае, если пневмония сопровождается развитием других болезней. Цефеиксим, Цефтриаксон, Цефотаксим.
Симптоматические препараты
Помимо антибиотиков применяются другие группы препаратов, действие которых направлено на устранение сопутствующей негативной симптоматики. К ним относятся:
При пневмонии нужно обязательно бивать температуру, с этим отлично справляется парацетамол
- Жаропонижающие. Чтобы снизить температуру у ребёнка назначается Парацетамол, Нурофен, Панадол, Калпол. Вышеперечисленные медикаменты можно начинать использовать при температуре от 38 градусов.
- Обезболивающие. Для устранения болевых ощущений чаще всего используется Ибупрофен и Новокаин.
- Бронхолитики. Применяются для увеличения просвета дыхательных путей и снятия спазма. К действенным средствам относятся Беродуал, Сальбутамол, Теофиллин, Эуфиллин.
- Антигистаминные. Помогают устранить отёк лёгких при осложнённой пневмонии или аллергическом типе болезни. Лекарства этой группы – Кетотифен, Цетрин, Кларитин.
- Пробиотики. Используются для предотвращения развития дисбактериоза после окончания курса приёма антибиотиков или одновременно с ними. Основные лекарства этой группы – Йогурт, Хилак Форте, Бифиформ.
- Иммуномодуляторы. Для нормализации работы иммунной системы используется Иммунал.
- Муколитические. Эффективно устраняют кашель, способствуют разжижению мокроты, ускоряют процесс её отхождения. Детям показано использование Амброксола, АЦЦ, Лазолвана, Флюдитека, Бромгексина.
Лечение народными средствами
В качестве дополнения к общей терапии детской пневмонии используются следующие народные средства:
Мед должен быть в рационе всегда, независимо от того болеет человек или нет
| Наименование | Способ приготовления и правила приёма |
| Редька и мёд | Корнеплод поместить в ёмкость хвостиком вниз, вырезать сверху углубление, поместить в него 1–2 ч. л. мёда, дать настояться 30 минут. Принимать полученный сок по 1 ч. л. 3 раза в сутки |
| Крапива | Залить 1 ст. л. измельчённого растения 300 мл кипячёной воды, настоять 1 час. Давать ребёнку по 100 мл 3 раза в день |
| Травяной сбор | Соединить по 1 ч. л. сосновых почек, мать-и-мачехи, измельчённых овсяных семян, ромашки, календулы, листьев чёрной смородины и плодов боярышника. Залить полученный состав 1 л кипятка, настоять 1 час. Давать ребёнку по 100 мл 5 раз в сутки |
| Гусиный жир | Смешать 2 ст. л. жира с 1 ст. л. мёда, убрать смесь в холодильник до застывания. Средством растирать ежедневно спину и грудь ребёнка |
| Молочная смесь | Добавить в 300 мл молока 2 измельчённых зубчика чеснока, подогреть напиток, но не доводить его до кипения, добавить 1 ст. л. мёда. Смесь давать ребёнку по 100 мл 3 раза в сутки |
| Алоэ | Срезать с растения несколько листьев и положить в холодильник на 4–6 часов. Утром измельчить их при помощи мясорубки, добавить 1 ч. л. соли. Оставить на 30 минут для выделения сока. Отжать и употреблять по 1 ст. л. утром и вечером за 1 час до приёма пищи |
| Барсучий жир | Принимать 3 раза в день перед едой по 1 ч. л. Можно добавлять в 150 мл молока |
| Лук с мёдом | Натереть луковицу на тёрке и выжать сок, смешать с мёдом в соотношении 1:1. Пить по 1 ч. л. за 20 минут до приёма пищи по 3 раза в сутки |
Барсучий жир является профилактическим народным средством и помогает справится с воспалением
Комаровский о пневмонии у детей
Детский врач-педиатр Евгений Комаровский особое внимание уделяет терапии больных детей в домашних условиях. Он отмечает основные симптомы, свидетельствующие о развитии пневмонии:
- Первые 2–3 дня повышается температура от 37 до 38,5 градусов, наблюдается ухудшение аппетита и чрезмерная потливость. В дальнейшем появляется одышка, сухой кашель, хрипы при вдохах и нарушение сна. С первыми симптомами возникает чувство тошноты и рвота.
- При обострении пневмонии нарушается работа пищеварительного тракта, появляются боль в грудной клетке, ребёнок начинает терять вес.
Доктор отмечает, что в ряде случаев течение болезни может протекать без кашля и повышения температуры.
Лечение детей в раннем возрасте должно осуществляться с обязательным использованием антибиотических лекарственных препаратов – они помогают устранить негативную симптоматику и устранить причину болезни. Дозировку и продолжительность лечения должен рассчитать лечащий врач.
В большинстве случаев пневмония у детей развивается вследствие самолечения, неправильного ухода за малышом и отказа от своевременной помощи квалифицированных специалистов. Доктор считает, что предотвратить развитие пневмонии можно при помощи следующих профилактических мер:
- приём поливитаминных комплексов, подобранных с учётом индивидуальных особенностей организма больного ребёнка;
- исключение контактов с больными людьми;
- сбалансированная диета и обильное питье;
- соблюдение правил личной гигиены.
Воспаление лёгких у детей возникает в результате незрелости дыхательных путей и не сформированной иммунной системы. Эффективность лечения пневмонии напрямую зависит от правильно подобранной схемы лечения и регулярного контроля состояния больного. Бесконтрольная терапия увеличивает риск развития таких осложнений, как плеврит, сепсис, абсцесс лёгкого или токсический шок.
Оцените статью
(3 оценок, средняя 5,00 из 5)
Лечение пневмонии у детей в домашних условиях
Заболевание, сопровождающееся воспалением легочной ткани, может вызывать осложнения, которые особенно опасны для детей, поэтому диагностика и терапия недуга должны проводиться своевременно и грамотно. Лечение пневмонии у детей в домашних условиях возможно, если заболевание протекает в легкой форме, при точном соблюдении назначений врача.
Можно ли лечить пневмонию у ребенка дома
Решение о том, где проводить терапию заболевания, принимает врач. Он учитывает такие факторы, как возраст ребенка, интенсивность симптомов, особенности недуга и тип возбудителя.
Лечить пневмонию в домашних условиях у детей можно в случаях, если:
- возраст ребенка более 3 лет;
- отсутствуют осложнения заболевания;
- нет нарушения функции дыхания, при котором воздухоносные органы не могут поддерживать нормальный газообмен;
- у ребенка отсутствуют признаки интоксикации, такие как головная боль, тошнота, рвотные позывы, одышка, судороги и потеря сознания;
- есть возможность поддерживать необходимые для выздоровления ребенка условия – регулярно проветриваемое помещение с увлажненным;
- воздухом, ежедневная влажная уборка, спокойная обстановка, качественное, легкоусвояемое питание;
- родители готовы и способны тщательно следить за состоянием ребенка, регулярно измерять температуру и точно соблюдать график приема лекарств.
Когда лучше лечь в стационар
Помещение ребенка в стационар необходимо, если заболевание проходит в тяжелой форме или началось развитие осложнений – отмирание тканей, образование гнойных абсцессов, вовлечение в патологический процесс серозной оболочки легкого (плевры), скопление в полости между ее листками воздуха, вызывающего гипоксию. Заболевание с осложненным течением сопровождается высокой температурой, которую бывает трудно сбить, сильным обезвоживанием, нарушением дыхательной функции, обмороками. Госпитализация ребенка в больницу необходима, если пневмония распространилась на две и более доли органа.
У детей первого года жизни к факторам риска развития тяжелой формы заболевания относят наличие внутриутробной инфекции и врожденных пороков, дефицита массы тела, поражений головного мозга. При сопутствующих хронических недугах органов дыхания, почек, печени или сердца, иммунодефиците, а также если терапия заболевания не принесла результата в течение 2–3 суток, ребенку показана госпитализация.
Как можно лечить ребёнка в домашних условиях
Лечение заболевания у ребенка дома допустимо только с разрешения лечащего врача. Он определяет схему терапии, которой родителям необходимо строго придерживаться. Помимо медикаментозных средств, чье действие направлено на подавление возбудителя и устранение сопутствующих признаков, для лечения заболевания широко используют физиотерапию, рецепты народной медицины, массаж. Эти вспомогательные методы помогают улучшить самочувствие малыша и ускорить выздоровление.
Приём препаратов
Основой терапии заболевания является подавление его возбудителя. Чаще недуг вызывают вредоносные бактерии – пневмококк, стафилококк, микоплазма, гемофильная и синегнойная палочки. В этом случае, чтобы вылечить заболевание, назначаются антибактериальные препараты. Применяют антибиотики широкого спектра ряда пенициллинов, цефалоспоринов и макролидов (Цефтриаксон, Эритромицин, Кларитромицин, Амоксициллин), иногда назначается их комбинированный прием. Если спустя 48–72 часов после начала лечения улучшений не наблюдается, медикамент подлежит замене, поскольку это означает, что средство неэффективно по отношению к возбудителю, и терапия заболевания непродуктивна.
Недуг, вызванный грибковой инфекцией, лечится с помощью антимикотических препаратов (Кетоконазол, Флуконазол). Если возбудитель заболевания – вирус, применяют противовирусные медикаменты (Реленза, Ремантадин).
Для борьбы с симптоматикой заболевания у ребенка с пневмонией применяют:
- жаропонижающие, обезболивающие препараты (Парацетамол, Нурофен);
- бронхолитики, снимающие спазмы бронхов, позволяя увеличить их просвет и нормализовать дыхание;
- иммуностимулирующие препараты (Иммунал);
- пробиотики для нормализации микрофлоры кишечника, которая страдает при применении антибиотикотерапии (Лактобактерин, Бифидумбактерин);
- муколитические и отхаркивающие препараты, действие которых направлено на уменьшение вязкости слизистого секрета и ускорение его выведения (Бромгексин, Геделикс, Мукалтин);
- гормональные препараты, снижающие отечность (Дексаметазон).
Физиотерапия
Физиотерапия используется в лечении недуга в качестве вспомогательного средства. При наличии специальных приборов в домашних условиях разрешено применять:
Магнитотерапия
- Ингаляции. Обеспечивают транспортировку лекарственных препаратов во все отделы воздухоносной системы, способствуют снятию бронхоспазмов и улучшению отхождению секрета из легких.
- Магнитотерапию. Благодаря воздействию электромагнитного поля улучшается циркуляция крови, замедляется патогенный процесс, снижается вязкость мокроты.
- Ультрафиолетовое облучение. Стимулирует кровообращение, оказывает противовоспалительный эффект, улучшает функционирование органов дыхания.
- КУФ-терапию. Коротковолновое ультрафиолетовое излучение губительно воздействует на патогенные микроорганизмы, вызывающие недуг.
Лечебный массаж
Массаж при заболевании помогает быстро вывести слизь, активизировать циркуляцию крови, повысить мышечный тонус, нормализовать дыхательную функцию и улучшить состояние малыша. Дренажный массаж проводят, когда ребенок лежит на животе, под грудь подкладывают подушку. По обе стороны от позвоночника малыша от поясницы к плечам делают поглаживающие движения, затем они сменяются на пощипывающие. Далее следуют постукивания ребром ладони, которые проводят по диагональным линиям снизу вверх. Давление не должно быть слишком сильным. Процедура завершается легкими поглаживаниями.
Перкуссионный массаж
Перкуссионный массаж предполагает использование постукивающих движений, направленных вверх и вниз вдоль позвоночника ребенка, и от него к бокам. Сеанс длится 10–15 минут. Проведение процедуры противопоказано при лихорадке и поражениях кожи. После массажа у малыша обычно усиливается кашель, поскольку начинается усиленное отхождение слизи.
В домашних условиях при лечении недуга у ребенка применяют баночный массаж с использованием специальных банок из стекла или силикона, которые при постановке на кожу образуют внутри себя вакуум. Движения производят по направлению от поясницы к шее, от центра грудной клетки к бокам, задействуют межреберное пространство, зону живота. Длительность процедуры – 5–7 минут, после нее ребенка отправляют в постель.
Народная медицина
Лечение недуга народными способами не отменяет необходимости медикаментозной терапии, а лишь дополняет ее. При заболевании полезны плоды шиповника и листья мать-и-мачехи, которые заваривают и употребляют внутрь. Отвар ромашки, экстракты мяты, каланхоэ эффективны при ингаляциях. Для растираний груди, спины и стоп малыша используют барсучий или медвежий жир. Сало животных, которое они запасают для зимней спячки, являются кладезем активных веществ, положительно воздействует на организм в целом и помогает бороться с заболеванием.
При пневмонии у ребенка эффективен отвар из сосновых почек, который помогает бороться с возбудителем, снять воспаление и активизировать иммунитет. Рецепт приготовления снадобья для лечения заболевания следующий: берут 1 ст. л. сырья на 0,5 л воды или молока, доводят до кипения и оставляют под крышкой на полчаса. Отвар можно принимать внутрь или использовать для ингаляций.
Чем опасно самолечение
Неправильно подобранная, несвоевременно начатая или незавершенная терапия недуга приводит к интоксикации, которая тяжело переносится детским организмом. В запущенных случаях ребенку требуется скорая госпитализация, поскольку существует риск летального исхода. Самолечение заболевания способно вызвать развитие осложнений, как легочных (воспаление плевры, гангрена, образование гнойных очагов, отек), так и внелегочных, когда патологический процесс распространяется на близлежащие органы и ткани. Наиболее опасным последствием заболевания является заражение крови, при котором патогены проникают в кровоток и разносят инфекцию по всему организму.
Терапию заболевания у ребенка амбулаторно проводят только при неосложненной форме недуга. Главное условие лечения на дому – соблюдение врачебных рекомендаций и создание благоприятной для выздоровления обстановки. Самолечение может привести к опасным последствиям, вплоть до летального исхода, поэтому первое, что должны сделать родители малыша при таких проявлениях, как вялость, лихорадка, кашель и одышка – обратиться к специалисту.
Как лечить пневмонию в домашних условиях у детей – можно ли вылечить дома
Воспаление легких может возникать в результате инфекционного заражения либо как последствие застойных явлений в легких. Чаще всего это происходит на фоне пониженного иммунитета. В группу риска попадают пожилые люди, лица с наличием хронических соматических заболеваний и, конечно, дети. В статье поговорим про лечение пневмонии в домашних условиях.
Определение заболевания – причины и симптомы
Детский организм в силу возраста еще не имеет достаточно высокого уровня иммунитета – ведь сопротивляемость к определенному вирусу или бактерии появляется у человека, когда он уже благополучно переболел данным видом инфекции.
Именно на этом и основывается высокая подверженность детей воспалению легких. Перенесенные ОРВИ или ОРЗ, полученные травмы, постоперационный период, психологические стрессы – любой из этих факторов может стать толчком к развитию воспаления. Ведь, помимо функции газообмена в организме, легкие играют еще и важную роль в выводе токсинов, и любая перегрузка защитных сил слабого малыша может спровоцировать воспаление.
В детском возрасте пневмония чаще всего – результат некорректного или прерванного лечения и возникает как вторичная инфекция. Именно этим объясняется иногда трудность своевременного диагностирования заболевания – оно маскируется под остаточные явления простуды.
Заподозрить у малыша начало пневмонии можно, если:
- Происходит внезапное ухудшение состояния после наступившего улучшения при ОРВИ или ОРЗ;
- Резко повышается t, начинается сильный сухой кашель с болью в грудине;
- Невозможно сбить высокую t в течение 2-3 суток никакими проверенными средствами;
- Попытка ребенком сделать глубокий вдох заканчивается приступом кашля;
- Появляется цианоз (синюшность) кожи и ногтей, особенно хорошо это заметно у грудничков с области носогубного треугольника во время кормления.
Пневмония может начинаться без повышения t, малыш становится капризным или вялым, ухудшается аппетит, нарушается сон. Однако всегда налицо проблемы с дыханием – одышка, участившиеся вдохи, втягивание кожи в межреберный промежуток. Наличие таких симптомов всегда требует немедленной медицинской помощи.
При легкой или средней степени тяжести, если ребенку уже есть 2 года, врач может разрешить амбулаторное лечение. В случае атипичных или госпитальных форм заболевания, при наличии отягчающих факторов, маленького возраста пациента лечение в обязательном порядке проводится в стационаре.
Если лечение происходит дома, то врач может назначить прием антибиотиков перорально или внутримышечно, а также дополнительное симптоматическое лечение. Выбор антибиотика на начальном этапе происходит эмпирически, исходя из симптоматики, возраста, а также информации об эпидемиологической ситуации в регионе (сведение о наиболее вероятном возбудителе).
Если в течение 2-3 суток не происходит значительного улучшения состояния, врач может сделать корректировку назначенной схемы лечения, произведя замену антибиотика на более эффективный, либо при подозрении на атипичную форму подключить к пенициллинам препарат из группы макролидов.
Современный подход к лечению пневмонии заключается в комбинации антибиотикотерапии и патогенетических методов. Именно препараты, помогающие поддерживать нормальное функционирование организма во время лечения, составляют его основу. И огромную роль в комплексе иммуностимулирующей терапии играют народные средства.
Лечение народными средствами вне стационара
Нельзя преуменьшать роль народных средств в лечении любого заболевания, однако ко всему следует подходить разумно. И если аргументировать их преимущество проверенностью и безопасностью, то и не следует сбрасывать со счетов тот факт, что раньше от пневмонии умирало в несколько раз больше детей, чем сегодня. Причем высокая цифра современности могла бы уменьшиться как минимум наполовину при своевременном обращении к врачу.
Именно поэтому народное лечение ни в коем случае не должно восприниматься как панацея – только как дополнительный метод. Причем использование каждого средства возможно только после консультации с врачом – он может дать рекомендации по возможности применения лекарства в соответствии с индивидуальными особенностями здоровья именно Вашего ребенка.
Ингаляции
При пневмонии рекомендуется проведение ингаляций при помощи небулайзера – специально предназначенного для этой цели современного аппарата. Небулайзер может обеспечить доставку лекарственного препарата в самые отдаленные уголки легких, при этом обеспечивается мелкодисперсная разбивка. Это позволяет повысить площадь впитываемости лекарства и гарантирует равномерное его распределение.
Небулайзеры выпускаются 2 типов:
- Компрессорный. Преобразование лекарственного раствора в аэрозоль происходит при помощи компрессора, создающего высокое давление в жидкости. Аппараты обладают повышенным уровнем шума при работе, однако имеют доступную стоимость;
- Ультразвуковой. Подача рабочей жидкости в легкие обеспечивается посредством ультразвукового воздействия. Аппараты работают бесшумно и удобны в обращении. Разновидность – меш-небулайзеры, имеющие дополнительную защитную сетку-фильтр. Недостаток – дорогая цена.
Каждый вид аппаратов может быть использован для определенного вида лекарственных средств, указанных в инструкции. Как правильно выбрать небулайзер расскажет эта статья.
При пневмонии возможно назначение следующих препаратов для проведения ингаляций:
- Противовоспалительные: раствор гентамицина (4%), диоксидин, ротокан, интерферон;
- Муколитики: Лазолван, Атровент, Беротек, Сульфат магния;
- Натуральные: растворы меда, прополиса, минеральная щелочная вода, настои трав (шалфей, мята, календула, эвкалипт).
Читайте статью про эффективность применения ингаляций при воспалении легких.
Ингаляция при пневмонии должна проводиться с соблюдением всех правил и после обязательной консультации врача. Состояние ребенка может в течение болезни меняться, и то, что вчера было лекарством, может завтра вызвать ухудшение состояния.
Отвары, чаи дома
Лекарственные травы обладают рядом целебных свойств: противовоспалительным, жаропонижающим, антисептическим. Большинство трав – прекрасные иммуностимуляторы, повышающие сопротивляемость организма к инфекциям. Ряд трав имеет еще и антиоксидантное, интоксикационное воздействие, что особенно важно при пневмонии.
Во время воспаления рекомендуется соблюдать усиленный питьевой режим, чтобы воспрепятствовать обезвоживанию организма и ускорить вывод токсинов. Поэтому в качестве питья часто даже врачи советуют вместо питья использовать настои трав:
- По 5 г мать-и-мачехи, цветков черной бузины и спаржи заварить стаканом кипятка. Укутать и настаивать 1 ч. Пить вместо чая;
- Смесь из равных частей сосновых почек, мать-и-мачехи и подорожника в количестве 4 ч. л. настоять в холодной воде (200 мл) в течение 2 ч. , прокипятить в теч. 5 мин. , после чего процедить и давать малышу в течение дня по 2-3 ст. л. ;
- Душицу (1 ч. л. ) заварить 1 ст. кипятка, настоять и давать ребенку 3-4 ст. л. несколько раз в сутки;
- Цветы крапивы (1 ст. л. ) заварить 1 л кипятка, настоять, процедить и пить вместо чая;
- Смесь трав зверобоя, мяты, чабреца в равных частях в количестве 1 ст. л. заварить 200 мл кипятка, давать малышу выпить за день;
- Настой сосновых почек (1 ст. л. на 200 мл воды) давать по 1-2 глотка ребенку в качестве отхаркивающего средства;
- Липовый или малиновый чай заварить из расчета 1 ст. л. сухой травы на стакан кипятка. Давать ребенку с добавлением меда.
Некоторые травы обладают сильным отхаркивающим эффектом (например, мать-и-мачеха). Поэтому не стоит превышать при лечении дозировку.
Как лечить воспаление легких эфирными маслами
Использование эфирных масел может происходить как в качестве лечебного, так и профилактического средства. Обладая усиленными антибактериальными и антисептическими свойствами, эфирные масла оказывают дополнительный оздоравливающий эффект на малыша как во время лечения, так и в период реабилитации. Для лечения используются следующие виды процедур:
- Втирания. Проводятся в зоне грудной клетки и спины, воротниковой зоны от 2 до 6 раз в сутки. Курс – 1-2 недели;
- Компресс. Накладывается на грудную клетку 2 раза в сутки. Курс лечения – 3-7 дней;
- Аромалампа. Дозировка – от 3 до 8 капель, в зависимости от возраста. Курс – 1,5-2 недели;
- Холодные ингаляции. Проводятся от 5 до 20 раз в сутки. Курс – 2-3 недели.
В комплексе с дыхательной гимнастикой ароматерапия способствует устранению застойных явлений в легких и обеспечивает своевременную эвакуацию мокроты. Для маленьких детей рекомендуется сочетать растирания с массажем. Растирания проводят как можно чаще (каждые полчаса) при отсутствии температуры. Также эффективны ванны с добавлением эфирных масел: чайного дерева, лимонного, эвкалиптового, пихтового, соснового, лавандового, иланг-иланг, масла бергамота.
В зависимости от возраста на 100 г подсолнечного кипяченого масла добавляют эфирные:
- До 1 года – 2 капли;
- С 1 г. до 3 лет – 3-4;
- С 3 до 6 лет – 4-5;
- С 6 до 10 лет – 5-6;
- С 10 до 15 лет – 6-8.
Если Вы хотите сделать ингаляцию с добавлением эфирного масла, обязательно проконсультируйтесь с педиатром. Ингаляция с эфирным маслом через небулайзер может стать причиной закупорки легких.
Мази в домашних условиях против пневмонии у детей
Сочетание растирания в комплексе с массажем – один из эффективных физиотерапевтических методов при лечении воспаления легких. В качестве растирок используются следующие составы:
- 1 ст. л. растопленного на водяной бане пчелиного воска смешивают с 4 ст. л. любого внутреннего жира: свиного, козьего, гусиного, барсучьего. Растирки можно делать до нескольких раз в сутки, особенно эффективны они перед сном с последующим укутыванием. Можно добавить в лечебный состав несколько капель эфирного масла;
- Растительное масло, этиловый спирт и мед смешивают в равных пропорциях, добавляют к свежесваренному толченому картофелю. Выкладывают на грубую холщовую ткань и закрепляют на груди или спине в виде компресса, подложив предварительно слой марли;
- Замешивают дрожжевое тесто на составе: по 100 г уксуса, вина и растительного масла. Из теста делают компресс;
- Не жидкий творог (можно с добавлением меда) в согретом виде выкладывают на ткань и закрепляют в виде компресса на грудной клетке или спинке ребенка, после чего укутывают чем-либо теплым.
Если температура у малыша не поднимается, то после консультации врача можно поставить банки или горчичники. Однако это достаточно агрессивные методы лечения, и хотя их эффективность не подлежит сомнению, после придется особенно тщательно оберегать малыша (например, при проветривании или даже прогулке), пока не сойдут следы банок.
Рекомендации по применению
При использовании средств по народным рецептам следует придерживаться нескольких простых правил:
- Согревающие процедуры не проводятся при повышенной температуре;
- Любой состав перед применением обязательно проверяется на аллергенность: для этого малышу смазывают локоть или под коленкой. Если речь идет о приеме внутрь, обязательна консультация врача;
- Каждое средство готовят ежедневно и дают малышу в свежем виде. Исключение могут составлять жировые смеси или с добавлением меда, которые хранят в холодильнике.
Крупозная пневмония: симптомы и лечение описаны тут.
Видео
Полезное видео про воспаление легких у детей
Выводы
Лечение пневмонии – сложный процесс даже для врача, поэтому не увлекайтесь народными средствами, с их помощью пневмонию вылечить невозможно. А вот как дополнительная мера и в качестве профилактики народная медицина незаменима, и ее следует использовать в повседневной жизни постоянно.