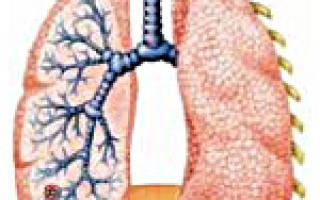
Принципы лечения острой пневмонии у ребенка школьного возраста
Основные принципы лечения острых типичных пневмоний у детей
Общие принципы.1) Адекватный уход за ребенком; 2) Антибактериальная пневмония; 3) Симптоматическая терапия.
Показания для госпитализации: 1) Дети до 4-х месяцев жизни; 2) Тяжелое течение пневмонии; 3) Затруднение в диагностике; 4) Неэффективное амбулаторное лечение в течение 3-х дней от начала антибактериальной терапии; 5) Осложненное течение пневмонии – токсические осложнения: нейротоксикоз, кардиоваскулярный синдром, желудочно-кишечный синдром, инфекционно-токсический шок, ДВС-синдром; септические осложнения: легочные – плеврит, легочная деструкция (буллы, абсцесс, пневмоторакс, пиопневмоторакс); внелегочные – миокардит, нефрит, отит и др.; 6) Тяжелые преморбидные отягощения: хронические расстройства питания, рахит 2-3 степени, анемия 2-3 степени, пороки развития; 7) Пневмония на фоне хронических заболеваний (нефрит, лейкоз, диффузная болезнь соединительной ткани (ДБСТ), пороков развития, генетических заболеваний, иммунодефицитов; 8) Социальные показания (многодетные, асоциальные, нуждающиеся семьи, при невозможности организовать стационар на дому); 9) Дети с острой пневмонией, развившейся сразу после выписки ребёнка из стационара.
Больным с тяжёлой пневмонией перед направлением в стационар желательно ввести первую дозу антибиотика внутримышечно или внутривенно или дать внутрь, если больной ребёнок в состоянии её принять: амоксициллин/клавуланат внутрь 40-60 мг/кг/сутки каждые 8 часов или цефотаксим (цефтриаксон) 80-100 мг/кг/сутки в/м или в/в каждые 12 часов.
Организационными принципами лечения в стационаре являются:
1) Помещение ребенка в отдельный бокс вместе с матерью.
2) Одномоментный принцип заполнения палат, направление детей на процедуры или консультации специалистов раздельно по графику, проведение инфузионной терапии в палате. Палаты на 2-3 койки.
3) Регулярное ртутно-кварцевое облучение палат, влажная уборка и проветривание. Приподнятый головной конец кровати.
4) Ношение персоналом защитных масок со сменой каждые 3 часа.
При отсутствии возможности своевременной госпитализации организуйте «стационар на дому» и продолжайте начатое лечение до появления возможности госпитализации.
Лечение в амбулаторных условиях.Адекватный уход за ребенком. Дети должны находиться в теплом, хорошо проветриваемом помещении. Тело ребенка младшего возраста очень быстро теряет тепло, поэтому ребенка следует укрывать и держать в тепле, но не перегревать. Обильное питье (компоты, сок, кипяченая или щелочная минеральная вода). Если ребенок находится на грудном вскармливании, его необходимо чаще прикладывать к груди (уровень доказательности D). Для смягчения боли в горле и облегчения кашля рекомендуется теплое щелочное питье: минеральная щелочная негазированная вода с молоком или с содой (1/2 чайной ложки соды на стакан молока) (уровень доказательности D). Кормить детей нужно часто (каждые 2-3 часа) небольшими порциями. После выздоровления необходимо назначить 1 дополнительное кормление в течение 1 недели. Ребенок не считается выздоровевшим, если его вес после болезни не восстановился.
Прочищать нос нужно чаще, особенно перед кормлением и сном. Закапывать в нос солевой раствор (1 щепотка соли на 100 мл кипяченой воды) по 1-3 пипетки (в зависимости от возраста); очищать отделяемое из носа нужно с помощью турунды или отсасывать грушей. Если ребенок не может сосать грудь из-за заложенности носа, то можно назначить нафтазолин в нос: детям 0-3 лет нафтазолин 0,01%, детям 4-6 лет нафтазолин 0,025%, детям старше 6 лет нафтазолин 0,05% по 1-3 капли 3 раза в сутки до 5 дней (уровень доказательности D).
При появлении у ребенка одного из общих признаков опасности (не может пить или сосать грудь, имеется рвота после каждого приема пищи или питья, имеются судороги, летаргичен или без сознания) необходимо немедленно обратиться к медицинскому работнику.
Антибактериальная терапия. Лечение пневмонии у детей оральными формами антибиотиков является безопасным и эффективным (уровень доказательности А).
Антибиотики первого ряда (уровень доказательности В): Амоксициллин 30-60 мг/кг внутрь 3 раза в сутки независимо от приема пищи 5-7 дней.
Альтернативные антибиотики (уровень доказательности В): Амоксициллин/ клавуланат 40-60 мг/кг/ сутки (по амоксициллину) внутрь в 3 приема во время еды 5-7 дней или Эритромицин 40-50 мг/кг/сутки внутрь в 4 приема, за 1час до еды, 7-10 дней или Кларитромицин 15 мг/кг/сутки внутрь в 2 приема независимо от еды 7-10 дней или Азитромицин 3-дневный курс:10 мг/кг 1 раз в сутки внутрь за 1 час до еды или через 2 часа после еды или 5-дневный курс: 1 день терапии – 10 мг/кг/сутки; 2-5 день – 5 мг/кг/сутки 1 раз в сутки, за 1 час до еды или через 2 часа после еды.
При подозрении пневмонии, вызванной атипичным возбудителем, стартовым антибиотиком может служить антибиотик из группы макролидов. Рекомендуется 14-дневный курс, за исключением азитромицина (уровень доказательности D).
Показанием к переходу на альтернативные препараты является отсутствие клинического эффекта от препаратов первого ряда в течение 48-72 часов.
Ступенчатая антибактериальная терапия означает двухэтапное применение антибиотиков, то есть переход с парентерального на пероральный путь приема при улучшении состояния через 48-72 часа. При выборе антибиотика для приема внутрь предпочтение отдается препарата, которые имеют спектр антимикробной активности, идентичный либо близкий к антибиотикам, вводимым парентерально.
Показания для парентерального введения: 1) Интоксикация с повышенным рвотным рефлексом у ребенка; 2) Тяжелое течение заболевания, отказ родителей от госпитализации, необходимость организации «стационара на дому».
Схемы ступенчатой терапии: Ампициллин в/м 100-150 мг/кг/сутки в 4 введения (интервал между введениями 6 часов) 2-3 дня, затем амоксициллин 30-60 мг/кг/сутки в 3 приема (интервал между приемами 8 часов) внутрь независимо от приема пищи в течение 5 дней или цефуроксим в/м, в/в 50-100 мг/кг/сутки в 3 введения 2-3 дня, затем цефуроксим аксетил внутрь 40-100 мг/кг/сутки в 2 приема во время еды в течение 5 дней.
Критерием эффективности антибактериальной терапии пневмонии является положительная динамика в течение 48-72 часов: ребёнок становится более активным; улучшается аппетит и самочувствие; температура тела имеет тенденцию к нормализации.
Правильное использование пероральных антибиотиков: 1) Объясните матери (ухаживающему лицу), почему назначен данный антибиотик; 2) Объясните, как принимать лекарство: соблюдать рекомендации по дозе, кратность приема и особенности применения (до еды или после еды и др.); 3) Объясните, что все пероральные антибиотики должны быть использованы до конца курса лечения, даже если пациенту стало лучше.
Дата добавления: 2016-11-19 ; просмотров: 836 | Нарушение авторских прав
Острые пневмонии у детей старшего возраста. Этиопатогенез. Принципы лечения.
Этиология. Пневмококк, стафилококк, стрептококк, вирусы, микоплазма, хламидии, легионелла и др
Патогенез. Основной путь проникновения микробов – бронхоле точный с последующим распространением инфекта в респираторные отделы !У1ожет быть гематогенный путь распространения, а также лимфогенный, но очень редко. Попадая в респираторные бронхиолы, инфекционный агент распространяется зз их предсль’., вызывая воспаление в паренхиме легких (т.е. пневмонию). При распространении бактерий и отечной жидкости через поры альвеол в пределах одного сегмента возникает сегментарная пневмония, а при более бурном распространении – долевая (крупозная) пневмония. Там же в процесс вовлекаются регионарные лимфатические узлы. На рентгенограммах это проявляется расширением корней легкого. Прогрессирует кислородная недостаточность. Развиваются изменения со стороны ЦНС, ССС, ЖКТ, нарушаются обменные процессы, прогрессирует ДН.
Различают 3 степени дыхательной недостаточности.
1. При i степени поражение легких клинически компенсировано гипервептпляцисй. Отсугсвуют расстройства гемодинамики и акта дыхания.
2. При 31 степени – имеются клинические и лабораторные признаки нарушения внешнего дыхания и гемодинамики, механики дыхания, но они субкомпенсированы.
3. При ill степени – декомпенсация как внешнего дыхания и гемодинамики, так и механизма дыхания Лечение.
• Постельный режим до улучшения общего состояния-
• Питание – полноценное, обогащенное витаминами.
• Антибиотикотерапия. Стартовым антибиотиком, учитывая этиологию пневмоний у детей старшего возраста, должен быть антибиотик пенициллинозого ряда (ампициллин, ампиокс, оксациллин, карбинициллии), при отсутствии эффекта – смена на цефалоспорины 1-3 поколения, аминогднкозиды. При подозрении на микоплазменную или хлашщииную этиологию – макролиды (эритрошщин, суламед, ровамицин).
» Отхаркивающая терапия – бромгексин. мукалтин, амбооксол.
Диагностические критерии сепсиса новорожденных. Основные принципы его лечения.
! Анамнестические данные (хронические очаги инфекции у матери, воспалительные заболевания плаценты, оболочек, длительный безводный промежуток, катетеризация сосудон, интубация, ИВЛ). 2. Клинические симптомы;
» наличие первичного очага с проявлениями интоксикации, несоответствие между малой величиной очага и выраженностью токсикоза
* появление вторичных гнойных очагов (мозг, кости, легкие, печень, почки, ЖКТ)
* длительное отсутствие положительной динамики на -фоне активной терапии » продолжение интоксикации после санации очага инфекции
* клинические проявления токсикоза и полиорганной недостаточности
* сочетание трех н более патологических синдромов 3 Лабораторные исследования:
* общий анализ крови (лейкоцитоз или лейкопения, сдвиг влево, ИС^О,.^-^, ЛИИ>2)
* общий анализ мочи (транзиторная протеинурия, ммкрогематурия, лейкоцитурчя)
* бактериологическое исследование флоры из первичного очага, крови, кала, mo’u!, спинно-мозговоп жидкости (бактериемия с высевом флоры, идентично!”! флоре исрьичною очага)
* биохимический анализ крови (увеличение ЦРБ, дисггротеинемия, гкпербилирубинемия, повышение мочевины)
* иммунологический мониторинг (снижение фагоцитарной активности пейтрофчилов, Т
лимфоцитов, лизоцима, титров комплемента, увеличение илшуно глобулине в М и А) в инструментальная диагностика органных поражений
* патоморфологическое исследование последа при внутриутробном сепсисе.
Основные принципы лечения: уход, санация очагов инфекции, антибактериальная терапия, дезинтоксикационная терапия, иммунокорригирующая терапия, лечение патофизиологических синдромов, стабилизация обмена веществ.
На госпитальном этапе борьба с возбудителем осуществляется путем комбинации антибиотиков широкого спектра действия в максимальных дозировках с учетов чувствительности флоры (полуспнтетические пеяициллины с аминоглпкозидами – ген-амнцин, бруламицин, амикацин, нетрамицнн; цефалоспорпны 3-4 поколения – тотацеф, роцсфнк, лонгацеф, цефтриаксон, фортум – с аминогликозидами или карбеницпллином), курсы лечения по 7-! 4 дней непрерывно, нс менее 1 месяца.
Профилактика дисбактериоза н противомикотические средства – лактобактерин, биологически-активные пищевые добавки (БАД .’Л, БАД !В, Б.П 2), со втором педели -противогрибковые препараты (ннстатик, леварин, дифлюкан, амфоглюка.мцн).
Усиление иммунной защиты организма – гапернммуниая плазма (ант-.югафилококковая , антисинегнойная, антнпротейная), им^1уноглобулины напразлен1ЕОго действ1;я (антистафилококковый, прот«еогерпетический), бактериофагп, лизоцим, УФО, лазерное облучение крови
Дезинтоксикационная терапля осущес7вл^ется путем введения глюкозы, свежезамороженной плазмы, плазмафереза, ЗПК, гемосорбции.
Пневмония у детей в дошкольном и школьном возрасте
Пневмония у детей в дошкольном и школьном возрасте в настоящее время протекает преимущественно по типу бронхопневмонии, изредка в виде крупозной пневмонии.
Пневмония в этом возрасте встречается значительно реже и протекает легче, чем в раннем. Температура повышается чаще до 38°. Кашель вначале сухой, иногда грубоватый (ларинго-трахеальный), в дальнейшем становится влажным, более глубоким, с отделением небольшого количества мокроты.
Нередко — головная боль, недомогание, понижение аппетита. Окраска кожных покровов чаще розовая. Несколько учащены дыхание и пульс. При перкуссии на ограниченных участках, особенно в нижних долях легких,— укорочение или притупление звука, при выслушивании — дыхание бронховезикулярное, сухие и разнокалиберные влажные хрипы.
При современной терапии заболевание имеет обычно кратковременное и благоприятное течение.
Крупозная пневмония в настоящее время в связи с ранним применением антибиотиков и сульфаниламидных препаратов сравнительно редко достигает своего полного развития. Она протекает с быстрым подъемом температуры до 39—40°, ознобом, головной болью, возбуждением, бредом.
Иногда рвота, боли в животе, симулирующие приступы аппендицита. Нередко выражен менингеальный синдром. В первый день болезни физические изменения неотчетливы. Позднее выявляется одностороннее поражение легкого: притупление перкуторного звука, бронхиальное дыхание и крепитирующие хрипы. При рентгеноскопии четко определяется затемнение в области одной доли легкого. Крупозная пневмония у детей, начинаясь остро, под влиянием лечения антибиотиками быстро обрывается, температура падает, общие симптом исчезают и клинически остаются лишь местные проявления болезни в виде одностороннего крупноочагового воспаления легкого. Отмечаются высокий лейкоцитоз со сдвигом влево и резко ускоренная РОЭ. В течение 1,5—2 недель наступает выздоровление.
Хроническая пневмония возникает преимущественно в первые два года жизни. Причиной в основном являются неразрешившаяся острая или затяжная рецидивирующая пневмония, реже — коклюш, корь.
Формированию хронической пневмонии способствуют многие факторы: рахит, экссудативный диатез, неблагоприятные внешние условия, различные острые заболевания и отягощенность врожденной патологией, в том числе пороки развития бронхолегочной системы и сердца. Определенную роль играет постоянный инфекционный очаг в области лимфаденоидного глоточного кольца и придаточных пазух, который но только нарушает легочную вентиляцию, но и рефлекторно обусловливает и поддерживает патологические нервно-сосудистые реакции в нижележащих воздухоносных путях (синусопневмопатии).
Большое значение имеет нерациональное, одностороннее применение антибиотиков и химиопрепаратов при лечении острой пневмонии. При этих условиях нормализация и восстановление глубоких деструктивных нарушений в бронхолегочном аппарате, особенно при тяжелых формах пневмонии, задерживается, значительно отставая от ликвидации общеклинических симптомов. Скрытый, вяло текущий воспалительный процесс с последующим пневмосклерозом, деформацией бронхов, нарушением их дренажной функции и образованием бронхоэктазов может привести к поражению отдельных сегментов, долей и целого легкого. Обусловленные этим гипоксемия и хроническая интоксикация действуют отрицательно на функциональное состояние сердечно-сосудистой и нервной систем, а также на обменные процессы и функциональное состояние всего организма.
По классификации С. П. Борисова, в течении хронической пневмонии выделяют I, II и III стадии, а также периоды обострения и ремиссии.
I (начальная) стадия характеризуется повторяющимися затяжными бронхитами и пневмониями. Периоды ремиссии сравнительно длительны, часто без катаральных симптомов и без выраженного нарушения общего состояния. Возраст больных преимущественно ранний и дошкольный.
Во II стадии более четко определяется локализация хронического воспалительного процесса в легких с явлениями пневмосклероза и наличием цилиндрических бронхоэктазов. Заболевание протекает как рецидивирующая пневмония. Возраст больных преимущественно дошкольный и школьный.
Периоды ремиссий короткие. Клинические симптомы во время ремиссий: почти постоянный кашель или покашливание с выделением необильной мокроты; утомляемость, бледность, умеренная одышка, признаки легочной недостаточности I, иногда II степени. Нередко деформация ногтей («часовые стеклышки»). В межлопаточном пространстве на уровне верхних грудных позвонков просвечивает сеть расширенных мелких кожных сосудов.
При перкуссии — нередко укорочение звука обычно в задненижних отделах грудной клетки; здесь же дыхание ослаблено или жестковато с удлиненным выдохом, часто влажные разнокалиберные хрипы.
III (заключительная) стадия называется бронхоэктатической (см. Бронхоэктатическая болезнь).
Указанная последовательность развития стадий заболевания не обязательна, длительность их весьма индивидуальна. Прогноз зависит и от стадии болезни, но главным образом от активности этапно проводимого лечения.
Пневмония у детей
Пневмония у детей – острый инфекционный процесс в легочной паренхиме с вовлечением в воспаление всех структурно-функциональных единиц респираторного отдела легких. Пневмония у детей протекает с признаками интоксикации, кашлем, дыхательной недостаточностью. Диагноз пневмонии у детей ставится на основе характерной аускультативной, клинико-лабораторной и рентгенологической картины. Лечение пневмонии у детей требует назначения антибиотикотерапии, бронхолитиков, жаропонижающих, отхаркивающих, антигистаминных средств; в стадии разрешения – физиотерапии, ЛФК, массажа.
Общие сведения
Пневмония у детей – острое инфекционное поражения легких, сопровождающееся наличием инфильтративных изменений на рентгенограммах и симптомов поражения нижних дыхательных путей. Распространенность пневмонии составляет 5-20 случаев на 1000 детей раннего возраста и 5–6 случаев на 1000 детей в возрасте старше 3 лет. Заболеваемость пневмонией среди детей ежегодно повышается в период сезонной эпидемии гриппа. Среди различных поражений респираторного тракта у детей доля пневмонии составляет 1-1,5%. Несмотря на достижения диагностики и фармакотерапии, показатели заболеваемости, осложнений и смертности от пневмонии среди детей остаются стабильно высокими. Все это делает изучение пневмонии у детей актуальным вопросом педиатрии и детской пульмонологии.
Причины
Этиология пневмонии у детей зависит от возраста и условий инфицирования ребенка. Пневмонии новорожденных обычно связаны с внутриутробным или внутрибольничным инфицированием. Врожденные пневмонии у детей часто вызываются вирусом простого герпеса типов 1 и 2 типов, ветряной оспы, цитомегаловирусом, хламидией. Среди внутригоспитальных патогенов ведущая роль принадлежит стрептококкам группы В, золотистому стафилококку, кишечной палочке, клебсиелле. У недоношенных и доношенных новорожденных велика этиологическая роль вирусов – гриппа, РСВ, парагриппа, кори и др.
У детей первого года жизни преобладающим возбудителем внебольничной пневмонии выступает пневмококк (до 70-80% случаев), реже – гемофильная палочка, моракселла и др. Традиционными патогенами для детей дошкольного возраста служат гемофильная палочка, кишечная палочка, протей, клебсиелла, энтеробактер, синегнойная палочка, золотистый стафилококк. У детей школьного возраста, наряду с типичным воспалением легких, возрастает число атипичных пневмоний, вызванных микоплазменной и хламидийной инфекцией. Факторами, предрасполагающими к развитию пневмонии у детей, служат недоношенность, гипотрофия, иммунодефицит, стресс, охлаждение, хронические очаги инфекции (кариес зубов, гайморит, тонзиллит).
В легкие инфекция проникает преимущественно аэрогенным путем. Внутриутробная инфекция в сочетании с аспирацией околоплодных вод приводят к возникновению внутриутробной пневмонии. Развитие аспирационной пневмонии у детей раннего возраста может происходить вследствие микроаспирации секрета носоглотки, привычной аспирации пищи при срыгиваниях, гастроэзофагеальном рефлюксе, рвоте, дисфагии. Возможно гематогенное распространение патогенов из внелегочных очагов инфекции. Инфицирование госпитальной флорой нередко происходит при проведении ребенку трахеальной аспирации и бронхоальвеолярного лаважа, ингаляции, бронхоскопии, ИВЛ.
«Проводником» бактериальной инфекции обычно выступают вирусы, поражающие слизистую респираторного тракта, нарушающие барьерную функцию эпителия и мукоцилиарный клиренс, увеличивающие продукцию слизи, снижающие местную иммунологическую защиту и облегчающие проникновение возбудителей в терминальные бронхиолы. Там происходит интенсивное размножение микроорганизмов и развитие воспаления, в которое вовлекаются прилегающие участки легочной паренхимы. При кашле инфицированная мокрота забрасывается в крупные бронхи, откуда попадает в другие респираторные бронхиолы, обусловливая образование новых воспалительных очагов.
Организации очага воспаления способствует бронхиальная обструкция и формирование участков гиповентиляции легочной ткани. Вследствие нарушения микроциркуляции, воспалительной инфильтрации и интерстициального отека нарушается перфузия газов, развивается гипоксемия, респираторный ацидоз и гиперкапния, что клинически выражается признаками дыхательной недостаточности.
Классификация
В используемой в клинической практике классификации учитываются условия инфицирования, рентгеноморфологические признаки различных форм пневмонии у детей, тяжесть, длительность, этиология заболевания и т. д.
По условиям, в которых произошло инфицирование ребенка, выделяют внебольничные (домашние), внутрибольничные (госпитальные) и врожденные (внутриутробные) пневмонии у детей. Внебольничная пневмония развивается в домашних условиях, вне лечебного учреждения, главным образом, как осложнение ОРВИ. Внутрибольничной считается пневмония, возникшая спустя 72 часа после госпитализации ребенка и в течение 72 часов после его выписки. Госпитальные пневмонии у детей имеют наиболее тяжелые течение и исход, поскольку у внутрибольничной флоры нередко развивается резистентность к большинству антибиотиков. Отдельную группу составляют врожденные пневмонии, развивающиеся у детей с иммунодефицитом в первые 72 часа после рождения и неонатальные пневмонии у детей первого месяца жизни.
С учетом рентгеноморфологических признаков пневмония у детей может быть:
- Очаговой (очагово-сливной) – с очагами инфильтрации диаметром 0,5-1 см, расположенными в одном либо нескольких сегментах легкого, иногда – билатерально. Воспаление легочной ткани носит катаральный характер с образованием в просвете альвеол серозного экссудата. При очагово-сливной форме происходит слияние отдельных участков инфильтрации с образованием большого очага, нередко занимающего целую долю.
- Сегментарной – с вовлечением в воспаление целого сегмента легкого и его ателектазом. Сегментарное поражение часто протекает в виде затяжной пневмонии у детей с исходом в легочный фиброз или деформирующий бронхит.
- Крупозной – с гиперергическим воспалением, проходящим стадии прилива, красного опеченения, серого опеченения и разрешения. Воспалительный процесс имеет лобарную или сублобарную локализацию с вовлечением плевры (плевропневмония).
- Интерстициальной – с инфильтрацией и пролиферацией интерстициальной (соединительной) ткани легких очагового или диффузного характера. Интерстициальная пневмония у детей обычно вызывается пневмоцистами, вирусами, грибами.
По тяжести течения различают неосложненные и осложненные формы пневмонии у детей. В последнем случае возможно развитие дыхательной недостаточности, отека легких, плеврита, деструкции легочной паренхимы (абсцесса, гангрены легкого), экстрапульмональных септических очагов, сердечно-сосудистых нарушений и т. д.
Течение пневмонии у детей может быть острым или затяжным. Острая пневмония разрешается в сроки 4-6 недель; при затяжной пневмонии клинико-рентгенологические признаки воспаления сохраняются более 1,5 месяцев. По этиологии выделяются вирусную, бактериальную, грибковую, паразитарную, микоплазменную, хламидийную, смешанную формы пневмонии у детей.
Симптомы пневмонии у детей
Клиника очаговой пневмонии у детей обычно развивается на 5-7-й день ОРВИ. Общеинфекционная симптоматика характеризуется фебрильной температурой тела (>38°С), признаками интоксикации (вялостью, нарушением сна, бледностью кожных покровов, расстройством аппетита; у грудных детей – срыгиваниями и рвотой). Респираторные симптомы пневмонии у ребенка включают кашель (влажный или сухой), одышку, периоральный цианоз; иногда – участие в дыхании вспомогательной мускулатуры, втяжение межреберий. Течение очагово-сливной пневмония у детей всегда более тяжелое; нередко с дыхательной недостаточностью, токсическим синдромом, развитием плеврита или деструкции легочной ткани.
Сегментарные пневмонии у детей протекают с лихорадкой, интоксикацией и дыхательной недостаточностью различной степени выраженности. Процесс восстановления может затягиваться до 2-3 месяцев. В дальнейшем на месте воспаления может формироваться сегментарный фиброателектаз или бронхоэктазы.
Клиника крупозной пневмонии у детей отличается бурным началом, высокой лихорадкой с ознобами, болью при кашле и дыхании в грудной клетке, откашливанием «ржавой» мокроты, выраженной дыхательной недостаточностью. Нередко при пневмонии у детей развивается абдоминальный синдром с рвотой, болями в животе с симптомами раздражения брюшины.
Интерстициальная пневмония у детей характеризуется преобладанием симптомов нарастающей дыхательной недостаточности: одышки, цианоза, мучительного кашля со скудной мокротой, ослабления дыхания; нередко – признаками правожелудочковой сердечной недостаточности.
Диагностика
Основу клинической диагностики пневмонии у детей составляет общая симптоматика, аускультативные изменения в легких и рентгенологические данные. При физикальном обследовании ребенка определяется укорочение перкуторного звука, ослабление дыхания, мелкопузырчатые или крепитирующие хрипы. «Золотым стандартом» выявления пневмонии у детей остается рентгенография легких, позволяющая обнаружить инфильтративные или интерстициальные воспалительные изменения.
Этиологическая диагностика включает вирусологические и бактериологические исследования слизи из носа и зева, бакпосев мокроты; ИФА и ПЦР-методы выявления внутриклеточных возбудителей.
Гемограмма отражает изменения воспалительного характера (нейтрофильный лейкоцитоз, увеличение СОЭ). Детям с тяжелой пневмонией необходимо проводить исследование биохимических показателей крови (печеночных ферментов, электролитов, креатинина и мочевины, КОС), пульсоксиметрию.
Пневмонию у детей необходимо отличать от ОРВИ, острого бронхита, бронхиолита, туберкулеза, муковисцидоза. В типичных случаях диагностика пневмонии у детей проводится участковым педиатром; в сомнительных ситуациях ребенку требуется консультация детского пульмонолога или фтизиатра, проведение КТ легких, фибробронхоскопии и др.
Лечение пневмонии у детей
Основаниями для госпитализации ребенка, заболевшего пневмонией, являются: возраст до 3-х лет, вовлечение в воспаление двух и более долей легких, тяжелая дыхательная недостаточность, плеврит, тяжелые энцефалопатии, гипотрофия, врожденные пороки сердца и сосудов, хроническая патология легких (бронхиальная астма, бронхолегочная дисплазия и др.), почек (гломерулонефрит, пиелонефрит), состояния иммунодефицита. В лихорадочном периоде ребенку показан постельный режим, рациональное питание и питьевая нагрузка.
Основным методом лечения пневмонии у детей является эмпирическая, а затем этиотропная антибактериальная терапия, для которой могут использоваться бета-лактамы (амоксициллин+клавулановая кислота и др.), цефалоспорины (цефуроксим, цефамандол), макролиды (мидекамицин, азитромицин, кларитромицин), фторхинолоны (ципрофлоксацин, офлоксацин), имипенемы (имипенем) и др. При неэффективности терапии в течение 36-48 часов стартовый антибиотик заменяют на препарат из другой группы.
Симптоматическая и патогенетическая терапия пневмонии у детей включает назначение препаратов жаропонижающего, муколитического, бронхолитического, антигистаминного действия. После стихания лихорадки показано физиолечение: СВЧ, индуктотермия, электрофорез, ингаляции, массаж грудной клетки, перкуторный массаж, ЛФК.
Прогноз и профилактика
При своевременном распознавании и лечении исход пневмонии у детей благоприятный. Неблагоприятный прогноз имеют пневмонии, вызванные высоковирулентной флорой, осложненные гнойно-деструктивными процессами; протекающие на фоне тяжелых соматических заболеваний, иммунодефицитных состояний. Затяжное течение пневмонии у детей раннего возраста чревато формированием хронических бронхолегочных заболеваний.
Профилактика пневмонии у детей заключается в организации хорошего ухода за ребенком, его закаливании, предупреждении ОРВИ, лечении ЛОР-патологии, вакцинации против гриппа, пневмококковой инфекции, гемофильной инфекции. Все дети, переболевшие пневмонией, подлежат диспансерному учету у педиатра в течение 1 года с проведением контрольной рентгенографии грудной клетки, ОАК, осмотра ребенка детским пульмонологом, детским аллергологом-иммунологом и детским отоларингологом.