Скрининг новорожденных для обнаружения наследственных заболеваний
Неонатальный скрининг новорожденных: зачем он нужен и как его проводят
Главный вопрос, который волнует родителей новорожденного малыша, — здоровье ребенка. Многие врожденные болезни коварны и никак себя не проявляют на первом году жизни. Именно по этой причине был разработан метод исследования, известный как скрининг новорожденных. Это несложный тест, позволяющий выявить наличие многих врожденных заболеваний в первые дни жизни ребенка.
Что такое скрининг новорожденных
Скрининг новорожденных — это анализ крови, позволяющий провести раннюю диагностику как минимум 50 врожденных заболеваний. Метод является самым точным на сегодняшний день способом ранней диагностики генетически обусловленных патологий. По рекомендации ВОЗ скрининг новорожденных включен в перечень обязательных медицинских тестов для малышей.
Следует знать, что положительный результат далеко не всегда означает, что у ребенка действительно есть то или иное заболевание. Для полной уверенности родителям выдадут направление на дополнительное обследование у соответствующего специалиста.
Когда проводится неонатальный скрининг у новорожденных
Это исследование проводится в первые 10 дней жизни ребенка, но точная дата может существенно меняться в зависимости от обстоятельств.
Скрининг новорожденных не рекомендуется делать в первые 2–3 дня жизни, поскольку при исследовании, проведенном так рано, есть риск ошибки — результат может быть ложноотрицательным или ложноположительным.
Обычно кровь на анализ у малышей, родившихся в срок, берут в роддоме на 4-ые сутки жизни. Недоношенным детям тест проводят на 7-ой день. Если мама с младенцем к этому времени уже выписалась из родильного отделения, кровь для скрининга берут на дому или в поликлинике.
Такие ранние сроки проведения анализа объясняются тем, что некоторые генетически обусловленные болезни проявляются в первые же недели жизни и крайне важно вовремя диагностировать их, чтобы начать терапию. Однако расширенный тест, включающий диагностику большего количества заболеваний, можно проводить и позже. Начиная с трехмесячного возраста кровь для анализа берут уже не из пятки, а из пальца.
Какие исследования входят в обязательную программу скрининга на наследственные заболевания
Поскольку болезней, которые могут быть выявлены посредством этого исследования, очень много, список патологий при обязательном скрининге сокращен до пяти самых распространенных:
- Гипотиреоз . Патология щитовидной железы, которая может привести к отставанию в физическом и психическом развитии. На сегодняшний день своевременно диагностированный гипотиреоз хорошо поддается гормональной терапии. Распространенность заболевания — 1 случай из 5 тысяч.
- Андрогенитальный синдром . Патология коры надпочечников, при которой нарушается нормальная выработка гормона кортизола. Может проявиться в виде задержки развития половой системы, проблем с сосудами и сердцем. Полному излечению этот синдром не поддается, но его можно держать под контролем при помощи гормональной терапии. Распространенность заболевания — 1 случай из 15 тысяч.
- Муковисцидоз . Заболевание проявляется заметным сгущением секрета в пищеварительном тракте и легких, что приводит к поражениям печени, ЖКТ, дыхательной системы и других органов. Поддается лечению. Распространенность заболевания — 1 случай из 3 тысяч.
- Фенилкетонурия . Заболевание, которое характеризуется нарушением выработки определенных ферментов. Последствия достаточно тяжелые. В первую очередь к ним относятся поражения ЦНС. Однако их можно избежать при помощи специальной диеты. Распространенность заболевания — 1 случай из 15 тысяч.
- Галактоземия . Так называют недостаток фермента, расщепляющего галактозу — один из сахаров, который содержится в лактозе и иных веществах. Последствия нехватки этого фермента проявляются через несколько недель жизни. У ребенка начинается желтуха, рвота, потеря аппетита. Со временем развиваются тяжелые патологии печени, замедляется умственное и физическое развитие, ухудшается зрение. Эта врожденная патология опасна, при этом встречается достаточно редко. Распространенность — 1 случай из 30 тысяч.
Данные заболевания были выбраны еще и потому, что при ранней диагностике их возможно вылечить или, по крайней мере, значительно облегчить последствия. Однако список патологий, которые можно определить при скрининге, намного шире, и при желании родители могут провести дополнительные тесты. В некоторых странах скрининг новорожденных включает диагностику большего количества заболеваний, например, в США — 40, а в Германии — 14.
Как подготовить малыша к исследованию
Чтобы результаты были максимально точными, кровь следует сдавать натощак, через 3 часа после последнего кормления. Анализ обычно проводят как минимум спустя 4 дня после начала грудного вскармливания. Подготовка к скринингу новорожденных очень проста. Перед забором крови ножку ребенка моют с мылом, протирают спиртом и насухо вытирают стерильной салфеткой — этим подготовительные меры и ограничиваются.
Как проводится забор крови
Эта процедура представляет собой довольно простой комплекс действий. На пяточке ребенка делается маленький прокол. Первая капля крови снимается стерильной салфеткой. Затем медсестра слегка сдавливает пяточку малыша и наносит полученную кровь на специальный бумажный тестовый бланк так, чтобы кровь пропитала пористую бумагу насквозь. В него вносится вся информация о новорожденном, а также об учреждении, где проводился забор крови. Бланк высушивается при комнатной температуре в течение 2–4 часов, помещается в конверт и отправляется в лабораторию или медико-генетический центр.
Интерпретация результатов анализа
На обработку образцов уходит 10–14 дней, после чего родители получают заключение генетической экспертизы. Результаты может интерпретировать только специалист. Помните, что результаты скрининга новорожденных — это еще не диагноз. Заключение может дать только врач соответствующего профиля на основании дополнительных исследований.
Несмотря на то, что скрининг новорожденных довольно точен, иногда он дает ложноположительные или ложноотрицательные результаты (чаще всего это связано с нарушением техники забора крови). Если результат анализа на какую-то болезнь положительный, родителям предлагают провести повторный тест. В случае повторного положительного результата малыш направляется на детальное обследование.
Что такое расширенный неонатальный генетический скрининг методом ТМС?
Несмотря на то, что в программу обязательного скрининга новорожденных входит лишь пять заболеваний, генетически обусловленных болезней гораздо больше — около 500. К счастью, большинство врожденных патологий — большая редкость. Однако многие сознательные родители хотят получить как можно более полную информацию о здоровье ребенка и проходят расширенный неонатальный скрининг. Он позволяет выявить врожденные нарушения метаболизма в первые же недели жизни малыша.
Такой скрининг проводится методом тандемной масс-спектрометрии (ТМС) и дает возможность протестировать ребенка на 37 генетических заболеваний, среди которых — лейциноз, метилмалоновая ацидемия, недостаточность биотинидазы, аргининемия и множество других болезней. Из обязательного списка в такое исследование входит только фенилкетонурия.
Техника забора крови для расширенного скрининга ничем не отличается от порядка действий при плановом исследовании. Результаты анализа можно получить через 2–3 недели.
Расширенный неонатальный скрининг выявляет изменение концентрации метаболитов в ту или иную сторону, то есть повышенное или пониженное содержание этих веществ может говорить о наличии генетического заболевания. Например, при фенилкетонурии повышен фенилаланин.
Как и при обязательном скрининге, при серьезных отклонениях от нормы врач направляет малыша к узким специалистам для проведения дополнительных исследований и разработки схемы лечения, если диагноз подтвердится.
Генетический скрининг новорожденных особенно необходим, если раньше в семье были случаи наследственных заболеваний, пусть и в отдаленном прошлом. Довольно часто здоровые родители все же являются носителями дефектных генов и могут передать их потомству. Но даже если в вашей семье никто не страдал от генетических болезней, такой расширенный скрининг новорожденных сделать все равно стоит, поскольку риск наличия данных патологий у ребенка все равно есть.
Существует множество разновидностей скрининга (пренатальный, неонатальный и т.д.). Младенцы в первые дни жизни проходят еще одно обследование, которое также называется скринингом. Речь идет об аудиологическом скрининге, то есть о проверке слуха. Данное обследование рекомендовано всем детям, а не только малышам из группы риска.
Неонатальный скрининг новорожденных: анализ, который спасает здоровье и жизнь
Согласно приказу Минздравсоцразвития РФ №185 от 22 марта 2006 года, каждый новорожденный в России проходит неонатальный скрининг – обследование на пять наиболее распространенных наследственных заболеваний. Все они представляют серьезную угрозу для здоровья детей, поэтому ранняя диагностика и своевременно назначенное лечение позволяют каждой семье заболевшего малыша гораздо легче справиться с недугом.
Ежегодно в Москве проходит более 140 тысяч родов, и у каждого малыша забирают анализ на неонатальный скрининг. Исследование проводится в Центре неонатального скрининга при Морозовской детской больнице. Если у ребенка все в порядке – вы даже не вспомните о том, что проходили этот тест. Важно, что те семьи, где заболевание у малыша выявлено, могут быстро получить помощь и сохранить здоровье ребенка.
Какие заболевания можно выявить при помощи неонатального скрининга?
Муковисцидоз. Одно из самых распространенных в мире наследственных заболеваний, в основе его лежит изменение в гене. Это мультисистемное заболевание поражает дыхательные пути, желудочно-кишечный тракт, печень, экзокринные железы. В России с муковисцидозом рождается в среднем один ребенок на восемь тысяч. При раннем выявлении заболевания значительно снижается риск осложнений заболевания, инвалидизации ребенка, возрастает продолжительность жизни. С ним можно расти, развиваться и вести полноценную жизнь.
Галактоземия. В основе этого заболевания лежит наследственное нарушение обмена углеводов. При галактоземии у ребенка в организме постепенно накапливаются токсические метаболиты, которые приводят к тяжелой интоксикации. Ребенок с таким заболеванием должен как можно раньше начать получать специализированное лечение.
Адреногенитальный синдром. Группа нарушений, связанных с избыточной секрецией гормонов коры надпочечников. Проявляется по-разному, в особо тяжелых случаях – в виде нарушения водно-солевого баланса, полиорганной недостаточности.
Врожденный гипотиреоз. Группа заболеваний щитовидной железы. Раннее выявление этого заболевания позволяет избежать тяжелой умственной неполноценности, задержки физического развития. Выявить заболевание до проявления клинических симптомов возможно только при проведении неонатального скрининга. Если болезнь вовремя распознать и начать лечить, врачи дают благоприятный прогноз относительно дальнейшего развития ребенка.
Фенилкетонурия. Наследственное нарушение метаболизма аминокислот, в частности фенилаланина. Без своевременного лечения может привести к тяжелому поражению ЦНС – но, к счастью, при своевременной диагностике патологических изменений можно полностью избежать.
Зачем проводится массовый неонатальный скрининг у новорожденных?
Центр неонатального скрининга есть в каждом регионе России. Центр для московского региона действует на базе Морозовской детской больницы, согласно приказу №183 Департамента здравоохранения Москвы от 12 марта 2015 года.
Основные задачи Центра:
1) Как можно скорее выявить наличие у детей наиболее распространенных наследственных заболеваний;
2) Проводить лечение и диспансерное наблюдение детей с наследственными заболеваниями, выявляемыми при неонатальном скрининге;
3) Обследовать детей с подозрением на наследственные заболевания обмена, моногенную и хромосомную патологию;
4) Консультировать семьи в рамках подготовки к беременности, во время беременности (оценка рисков развития заболеваний у плода), ведение взрослых пациентов с наследственной патологией обмена в рамках подготовки к беременности и во время беременности;
5) Вести базу данных детей и взрослых с наследственными заболеваниями, отслеживать историю течения болезни, хранить и обрабатывать статистические данные по заболеванию.
За всеми этими мероприятиями стоит единая цель – не дать развиться клиническим проявлениям заболевания, не допустить ранней инвалидизации детей с диагностированными наследственными заболеваниями, максимально продлить их жизнь и сохранить ее качество.
Чтобы пройти скрининг, вам не нужно никуда ехать: кровь у ребенка возьмут прямо в родильном доме(поликлинике) спустя три дня после рождения.
Как проводится неонатальный скрининг?
1. Кровь на неонатальный скрининг собирается у всех новорожденных во всех роддомах Москвы, независимо от того, в каком регионе прописаны и проживают их матери. Также сдать кровь на неонатальный скрининг можно в районной поликлинике, в случае если:
А) ребенок родился не в родильном доме (например, в домашних родах);
Б) по какой-то причине скрининг не был сделан в роддоме.
2. Анализ крови на скрининг у малыша берут по истечении трех полных суток с момента рождения. В бланке анализа указываются паспортные данные матери ребенка, ее адрес прописки и контактный номер телефона: все это необходимо для того, чтобы в случае сомнительного или положительного результата найти ребенка и как можно скорее предоставить ему необходимое лечение.
Все образцы крови из всех медицинских организаций поступают в лабораторию Морозовской больницы, в группу неонатального скрининга, где и проводится исследование. Обычно результаты бывают готовы в течение двух суток: учитывая объем анализов, можно смело заявить, что лаборатория работает очень оперативно.
Если признаков заболеваний не выявлено, результаты анализов хранятся в лаборатории и не направляются ни в роддом, ни к родителям ребенка. Родители ребенка могут по собственному желанию запросить результаты скрининга, обратившись в Центр по телефону: +7 (495) 695-01-71
Чтобы забрать результаты анализов ребенка, необходимо предоставить паспорт матери.
Если выявлено повышение того или иного показателя, ребенку показан немедленный повторный анализ, который будет забран в роддоме (если ребенок еще не выписан домой), или в поликлинике, к которой ребенок прикреплен.
3. Если и при повторном анализе (ретесте) у ребенка выявлено превышение определенных показателей, то все данные о ребенке передаются в медико-генетическое отделение Морозовской больницы. Сотрудники отделения вызывают семью на прием через первичное лечебно-профилактическое учреждение и приглашают их пройти уточняющую диагностику.
Если диагноз подтвердился, пациент с наследственным заболеванием будет наблюдаться у врача-специалиста в Морозовской больнице. При этом он остается прикреплен к районной поликлинике для проведения рутинных мероприятий, но первичным звеном помощи по наследственному заболеванию для него остается наш Центр. Здесь же ребенок получает льготные рецепты на необходимые ему медикаменты и лечебное питание.
Внимание! В любом возрасте ребенку следует приходить на прием в сопровождении законного представителя – одного из родителей или опекуна.
Для консультации в нашем центре потребуются следующие документы:
Направление по форме 057/у – выдается в районной поликлинике и действует в течение 1 года;
Выписка от районного педиатра по форме 027 – обновляется каждый год.
Свидетельство о рождениипаспорт
Паспорт законного представителя ребенка
Почему детям с наследственными заболеваниями нужно наблюдаться именно в этом Центре?
Во-первых, это единственный региональный центр, оказывающий профильную медико-генетическую помощь по проведению неонатального скрининга и амбулаторному наблюдению детей с данной патологией.
Во-вторых, в нашем центре работают опытные врачи-генетики, которые на протяжении долгих лет ведут диспансерное наблюдение детей с различными наследственными заболеваниями. У нас накоплен богатый опыт по поддержанию здоровья пациентов.
В-третьих, пациенты, проходящие диспансерное наблюдение в Центре, получают здесь же необходимые специализированные продукты лечебного питания, лекарственные препараты по льготным рецептам.
Частые вопросы родителей о неонатальном скрининге
Почему образцы крови на неонатальный скрининг анализируются только в одном месте в Москве?
Очень важно, чтобы все данные об обследованных детях с наследственными заболеваниями находились в едином Центре. При каждом “лишнем звене в цепи” маршрутизации пациентов есть риски потери информации: построенная в Москве система минимизирует эти риски.
Может ли получиться так, что результаты скрининга окажутся положительными, но мы об этом не узнаем?
Как раз для того, чтобы не «потерять» ни одного ребенка с подозрением на наследственное заболевание, у нас ведется обширная база данных. А при малейшем подозрении на наличие заболевания мы вызываем семью на прием.
Но обратите внимание: согласно приказу, скрининг проводится не по месту прописки матери и ребенка, а по месту родов. Многие семьи из регионов планируют родить ребенка в Москве и после родов уезжают в свой регион. А Это значит, что детей, у которых мы выявили наличие какого-то из пяти наследственных заболеваний, приходится разыскивать по разным регионам страны, чтобы они вовремя начали лечение в своем региональном центре, уже по месту жительства. Поэтому очень важно правильное оформление паспортной части образца.
Основной ориентир для нас – это бланк анализа, в котором указаны координаты матери. Мы вызываем пациента по указанным координатам. Естественно, если данные заполнены некорректно, мы рискуем «потерять из виду» потенциального больного.
Каждый родитель должен знать , что его ребенку проводили это исследование, поэтому сообщайте о себе достоверную информацию сотрудникам родильного дома, поликлиники
Почему не нужно отказываться от неонатального скрининга?
Неонатальный скрининг зачастую является единственным способом быстро и своевременно выявить опасное заболевание. Подобная процедура проводится во всех странах мира и позволяет сохранить здоровье детей. Откладывать проведение этого анализа нельзя. Исследование должно быть проведено в декретированные сроки. Некоторые из пяти заболеваний могут проявить себя уже на седьмой-девятый день жизни ребенка и поставить его жизнь под угрозу.
Даже если у вас в семье никто никогда не болел перечисленными выше заболеваниями, пройти скрининг необходимо. Даже абсолютно здоровые родители могут быть носителями гена одного из данных заболевания, тогда высок риск передачи их малышу. Бывает, что родители узнают об этом только в тот момент, когда их новорожденный малыш проходит скрининг.
А если у ребенка наследственное заболевание, но оно не выявляется посредством массового неонатального скрининга?
В нашем центре наблюдаются дети и с другими орфанными заболеваниями, которые не выявляются при неонатальном скрининге. Часты случаи, когда симптомы болезни уже проявились, но они неспецифичны – тогда есть риск, что ребенок будет наблюдаться у узких специалистов и лечить только отдельные проявления заболевания (например, эпилепсию, гепатопатию и т.д.). Согласно Приказу №500 от 14.06.2016г Департамента города Москвы “Об организации проведения селективного скрининга” всех детей в возрасте до 18 лет, из группы риска по наследственному заболеванию обмена (критерии отбора указаны) необходимо обследовать. Своевременная диагностика наследственного орфанного заболевания обмена позволяет вовремя начать специфическую терапию, снизить инвалидизацию, улучшить качество жизни пациентов.
Дети с подозрениями на различные наследственные заболевания могут быть направлены к нам врачом-педиатром или другим специалистом. При помощи метода тандемной масс-спектрометрии мы подтвердим или исключим тяжелые наследственные заболевания обмена. Те пациенты, у которых установлен диагноз, имеют возможность наблюдаться в нашем центре и проходят лечение, получая льготные рецепты на лекарственные средства и лечебное питание.
Но структура наследственной патологии весьма разнообразна. Помимо наследственных заболеваний обмена, о которых мы говорили, встречаются другие заболевания: моногенные синдромы, хромосомные заболевания. В этом случае главным координатором комплексного наблюдения становится врач-генетик.
Если в семье родился ребенок с наследственным заболеванием – что делать дальше? Есть ли шанс родить здорового малыша?
Почти всегда в консультировании генетика нуждается не только ребенок, но и его родители-семья! При необходимости мы проводим медико-генетическое консультирование семьи, в которой родился ребенок с наследственной патологией, чтобы впоследствии они смогли спланировать рождение здорового ребенка. Для диагностики наследственных заболеваний мы используем разные методы: биохимические, цитогенетические, методы ДНК-диагностики. Это сложные исследования, которые проводят у нас опытные генетики. Вы можете обратиться к нам за консультацией и узнать все подробности по телефону:
+7 (495) 959-87-74,8(495)695-01-71 (регистратура)
Какие анализы берут в роддоме для скрининга новорожденных на наследственные заболевания
В список обязательных диагностических процедур, которые проводятся в неонатальном периоде, включен скрининг новорожденных на наличие наследственных заболеваний. В случае раннего обнаружения проблемы удастся получить точные результаты и подобрать эффективную лечебную терапию. Процедура не занимает много времени и не требует особой подготовки. В определенных случаях требуется проведение повторного тестирования.
Описание и назначение
Анализ делают еще в роддоме перед выпиской. При условии, что ребенок родился в срок. Если малыш родился недоношенным, то анализ проводят не раньше чем через неделю после рождения. В случае, когда ребенку не сделали скрининг в роддоме, его делают в поликлинике по месту жительства или дома. Обследование проводится по рекомендации Всемирной организации Здравоохранения.
Из большого списка тяжелых генетических патологий в России в обязательном порядке проводят обследование на пять из них. В случае подтверждения какого-либо диагноза делают повторную пересдачу анализов. После чего родителей направляют на консультацию к генетику. Врач определяет дальнейший ход медицинских мероприятий.
Что включает в себя
Скрининг позволяет выявить тяжелые генетические заболевания на ранней стадии, когда еще симптомы отсутствуют. Если вовремя не обнаружить болезнь, то она может принять тяжелое течение и большой риск появления осложнений.
Как проводится скрининг новорожденного
Тестирование новорожденных проводит медперсонал роддома абсолютно бесплатно. Процедура быстрая и не причиняет боли младенцу. Если тест проведен в сроки, кровь взяли натощак, то достоверность результатов высокая:
- Для анализа берут кровь из пятки.
- Желательно забор крови провести еще в роддоме. Нужно успеть провести диагностику в промежутке с 4 по 10 сутки жизни ребенка.
- Если сдать кровь раньше или позже рекомендованного срока, то результаты могут быть недостоверными.
- Анализ делают натощак.
- Ребенка нельзя кормить за три часа до процедуры.
Процедура включает следующие действия:
- перед забором крови пяточку малыша протирают стерильной салфеткой, смоченной в спиртовом растворе;
- делают прокол специальной иглой на глубину 1-2 мм;
- врач, слегка надавливая на пятку, поочередно прикладывает тест-бланк с кружками (число кружков соответствует количеству болезней);
- каждый кружок полностью пропитывают кровью.
Какие болезни можно выявить
В перечень входят такие болезни, которые при раннем выявлении легче вылечить или снизить тяжесть протекания симптомов. Все они связаны с патологическими изменениями обменных процессов в организме.
Гипотиреоз
Патология связана с нарушением функционирования щитовидной железы. Недостаточно или полностью не выделяется тиреотропный гормон. Диагноз очень серьезный. Статистика показывает, что на 10 тысяч младенцев приходится 4 случая выявления данной патологии. Результатом гипотиреоза становится задержка умственного и физического развития, появляются нарушения в нервной системе. Дети с таким заболеванием чаще всего рождаются позже срока и с большим весом.
Благоприятный прогноз может быть только в случае ранней постановки диагноза. В этом случае сразу же начинается заместительная терапия тиреоидными гормонами.
Муковисцидоз
Серьезное генетическое заболевание, с которым ежегодно рождается более 500 детей. Болезнь неизлечима, но в случае ранней диагностики и приеме определенных препаратов удается снизить тяжесть протекания симптомов и продлить срок жизни.
Муковисцидоз затрагивает железы внутренней секреции. Слизистый секрет сгущается, застаивается, в результате нарушается работа всех внутренних органов. От того, какой орган пострадал сильнее, будут зависеть и симптомы:
- При поражении поджелудочной железы плохо вырабатываются ферменты, расщепляющие пищу. У младенца постоянно жидкий стул, вздутый живот. Он не набирает в весе, теряет воду, постоянно плачет. Если вовремя не начать лечение, появляются такие осложнения, как поражение слизистой кишечника, цирроз печени.
- Чаще всего у новорожденных встречается бронхолегочная форма. Малыша уже с рождения беспокоит сухой, лающий кашель. В дальнейшем присоединяется одышка, синюшность кожных покровов. Дети часто болеют бронхитом и пневмонией.
- Тяжелым течением характеризуется смешанная форма муковисцидоза, когда поражается кишечный тракт и дыхательная система. Малыши плохо развиваются, слабо набирают вес.
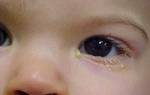
Галактоземия
Редким генетическим нарушением является галактоземия. Заболевание неизлечимое, но с помощью лечебной терапии удастся облегчить проявление симптомов. В организме ребенка становится невозможным процесс переработки галактозы в глюкозу. Глюкоза является основным питательным компонентом для всех клеток. Происходит накапливание большого количества галактозы, и развивается интоксикация организма.
Первые симптомы начинают проявляться уже на 6-й день после рождения:
- появление обильной рвоты сразу после кормления;
- нарушение стула;
- отечность области лица, конечностей;
- ранняя желтуха;
- помутнение хрусталика глаза;
- увеличение размеров печени;
- судороги;
- повышение температуры тела.
Если не поддерживать организм лекарствами, развиваются осложнения: заражение крови, цирроз печени, умственная отсталость, потеря зрения. Чем раньше будет установлен диагноз, тем больше шансов, что ребенок будет расти здоровым.
Адреногенитальный синдром
Для данного заболевания характерны отклонения в строении и функционировании половых органов. Причиной становится врожденная патология работы коры надпочечников. Происходит неправильная выработка гормонов.
Ранняя диагностика позволяет подобрать правильную гормональную терапию, что остановит прогрессирование болезни.
Фенилкетонурия
Происходит нарушение аминокислотного обмена в результате недостаточных ферментов в печени, которые участвуют в обмене фенилаланина до тирозина. Встречается болезнь редко: на 100 тысяч младенцев всего один случай. Патологию желательно выявить до того, как появятся первые симптомы. Первые признаки болезни начинают появляться только со 2-4-го месяца жизни:
- младенец вялый, апатичный;
- нарушен мышечный тонус;
- возникают судороги;
- рвота, нарушение стула;
- экземы на кожи.
Если вовремя не начать лечение, появляются нарушения в психическом и физическом развитии.
Сколько времени занимает тестирование детей
Обследование проводят утром. Процедура по времени занимает не больше 10 минут. Еще немного времени следует уделить заполнению отдельного бланка с данными мамы и ребенка.
Показания к повторению процедуры
Повторную сдачу крови назначают тем деткам, у которых был получен положительный результат по одному из обследуемых заболеваний:
- Если результаты второго тестирования положительные, то родителей приглашают на консультацию с генетиком.
- Врач проводит опрос и определяет дальнейший план обследования. Обязательно потребуется консультация узких специалистов.
- Потребуется сдать копрограмму, провести ДНК-диагностику, если имеются подозрения на муковисцидоз, исследуют пот.
Как только будут собраны результаты всех обследований, решается вопрос о дальнейшей тактике лечения. Делаются все необходимые назначения и даются рекомендации по уходу за малышом.
Расшифровка результатов
После того как будет произведен забор крови, тест-бланк доставляют в лабораторию. На основе сухого пятна крови будет определяться наличие или отсутствие таких болезней иммунитета и обменных процессов, как фенилкетонурия (ФКУ), галактоземия (ГАО), муковисцидоз, гипотиреоз, а также адреногенитальный синдром.
Расшифровка анализов занимает 10 дней:
- Если данные скрининга отрицательные, не подтвердился диагноз (что бывает чаще всего), то о них даже не сообщают маме. Все данные записывают в медицинскую карту ребенка.
- Если был получен положительный результат по какому-либо диагнозу, обязательно сообщают в поликлинику закрепленному на участке педиатру. В этом случае назначают повторную сдачу анализов.
Возможность отказа от анализа
Мнения родителей о данном тестировании расходятся. Родители, у детей которых был выявлен ложноположительный результат, рассказывают о своих неоправданных переживаниях и не рекомендуют проходить анализ.
Другие родители, у которых вовремя был поставлен диагноз, благодарны тесту. Удалось спасти малыша от тяжелых последствий и приостановить или полностью вылечить болезнь.
Отказаться от проведения теста можно. Тогда родители полностью берут на себя ответственность за дальнейшую судьбу ребенка и подписывают соответствующий документ. Документ об отказе вклеивают в медицинскую карточку.
Аудиологический скрининг
С недавнего времени всем новорожденным проводят аудиологическое исследование. Обследование позволяет определить степень развития слухового аппарата. Противопоказаний к проведению процедуры нет. Она абсолютно безвредна и проходит безболезненно. Результаты помогут определить степень нарушения слуха, если таковое имеется, и медицинская помощь будет намного эффективнее.
С помощью специального зонда, который вставляют в наружный слуховой проход, происходит воздействие на внутренний отдел уха. Зонд соединен с монитором, на котором и высвечиваются результаты. Обследование рекомендуется проводить в полной тишине. Лучше, чтобы в этот момент малыш спал. Не допускается даже сосание пустышки. Если у детей обнаружены какие-либо отклонения, проводится повторное обследование через 1,5 месяца. Повторный скрининг должны пройти и те дети, которые относятся к группе риска:
- отягощенная наследственность;
- недоношенные дети;
- дети, рожденные с асфиксией;
- тяжелый токсикоз во время беременности;
- прием некоторых групп антибиотиков во время беременности.
Только своевременная диагностика проблем со здоровьем позволит разработать незамедлительный план лечения, что повысит шанс на выздоровление.
Скрининг новорожденных
Перед выпиской из родильного дома у новорожденного берут анализ крови, обычно из пятки. Поэтому этот скрининг новорожденных еще называют «пяточный тест». Кровь берут на 4-ый день жизни у доношенного новорожденного и на 7-ой у недоношенного.
Взятую кровь, буквально несколько капель, наносят на специальный бланк-фильтр и отправляют в лабораторию для исследования.
С помощью скрининга новорожденных выявляют те заболевания, которые очень трудно или невозможно установить до рождения ребенка, но нужно выявить как можно быстрее после рождения, чтобы назначить лечение и помочь ребенку стать здоровым.
В некоторых странах новорожденных тестируют на 10-30 заболеваний.
В России в обязательном порядке тестируют всех новорожденных только на 5 заболеваний. По государственной программе в России более 30 лет проводят обязательные скрининги всех новорожденных
около 20 лет – на врожденный гипотиреоз,
с 2006 года в список заболеваний, на которые проводится скрининг входят еще и галактоземия, андреногенитальный синдром и муковицидоз.
Фенилкетонурия – наследственное заболевание, при котором отсутствует или снижена активность фермента, который в норме расщепляет аминокислоту фенилаланин. Эта аминокислота, фенилаланин, содержится в большинстве видов белковой пиши и некоторых искусственный подсластителях.
Врожденный гипотиреоз – заболевание, обусловленное тем, что в организме вырабатывается недостаточное количество гормонов щитовидной железы. Это приводит к серьезным патологиям : ребенок отстает в росте, нарушается развитие его мозга. Если врожденный гипотиреоз обнаружен во время скрининга новорожденных, то врач назначает прием гормонов щитовидной железы, что компенсирует нехватку собственных гормонов и дает возможность полностью предотвратить развитие заболевания.
Галактоземия – при этом заболевании нарушено превращение галактозы, присутствующей в молоке, в глюкозу использующуюся тканями ребенка в качестве энергетического ресурса. Галактоземия может привести к таким последствиям, как смерть малыша, слепота, поражения печени и умственная отсталость в будущем. Лечение заключается в соблюдении специальной диеты, при которой из рациона ребенка полностью исключаются молоко и молочные продукты.
Адреногенитальный синдром – это патологическое состояние, возникающее из-за недостаточной выработки гормонов корой надпочечников. Это приводит к нарушению развития половых органов и в тяжелых случаях может обусловить потерю соли почками и явиться причиной смерти. Прием недостающих гормонов в течение жизни останавливает развитие болезни.
Муковисцидоз – заболевание, при котором патология проявляется в разных органах из-за того, что слизь и секрет, вырабатываемые клетками легких, поджелудочной железы и других органов, становятся густыми и вязкими, что может привести к тяжелым нарушениям функции легких, проблемам с пищеварением и нарушениям роста. Раннее обнаружение заболевания и его раннее лечение может помочь уменьшить эти проявления заболевания.
С момента взятия крови на анализ до получения результатов проходи максимум 10 дней. Родители узнают о результатах скрининга только в том случае, если по результатам проведенного анализов возникнут подозрения на наличие заболевания. В этом случае родителей сразу же извещают о полученных результатах, как правило, звонят домой, и дают рекомендации обратиться в медико-генетическую консультацию для проведения повторного обследования. Если при повторном обследовании диагноз подтверждается, сразу назначается лечение. Если же скрининг не выявил отклонений, все в норме, об этих результатах родителей никак не оповещают.
ДИАГНОСТИЧЕСКАЯ БЕСЕДА С РЕБЕНКОМ
В ходе обследования ребенка должна быть получена необходимая информация для оценки его психического статуса. Способы получения этих данных зависят от возраста и особенностей ребенка, а также от условий, в которых происходит изучение ребенка. Полное психопатологическое исследование требует достаточно длительного времени и обычно продолжается в течение нескольких встреч, пока не будет собран необходимый материал.
Диагностическая беседа должна состоять из сочетания игры и беседы. Директивное управление игрой с целью получения нужных для диагностики сведений, вероятно, подавит спонтанность ребенка и затруднит общение. С другой стороны, только пассивное наблюдение за игрой ребенка, без оценки некоторых словесных ассоциаций не позволит врачу понять, каково значение детской активности в конкретной игровой ситуации.
Разговор желательно проводить в кабинете, оборудованном под игровую комнату. Дети чувствуют себя уютнее и продуктивнее работают, когда во время беседы используются игровые материалы и рисунки. Подростки лучше реагируют на разговорный метод обследования. Однако некоторые из них спонтанно используют игрушки обычно в качестве инструмента для снижения эмоционального напряжения.
Детей не следует понуждать делать что-то или заставлять играть. Если они проявят заинтересованность, им можно разрешить использовать любые предметы в комнате. Если они играют спонтанно, им можно задавать время от времени вопросы, чтобы прояснить их действия и мысли. Если у них в процессе обследования усугубляется тревога, их необходимо вывести погулять или предложить поиграть.
Для любого обследования должно быть достаточно времени, чтобы спешка не вызвала напряжение у родителей и ребенка, а в связи с ним – негативизм и даже агрессию. Степень активности обследующего должна находиться в зависимости от продуктивности ребенка.
Во время обследования следует по возможности избегать слова «почему». Оно часто звучит как обвинение или подразумевает, что ситуация может кому-то повредить и требует извинений. Дети отрицательно настроены взрослыми к вопросу: «Почему?» Вместо вопроса: «Почему это событие произошло?» лучше спросить: «Где ты был и что все делали, до того как это случилось?», «Как ты себя чувствовал?», «Как это событие подействовало на тебя?».
Существующую опасность получения необъективной информации можно предотвратить, в частности, если в процессе осмотра изучить ребенка настолько глубоко, насколько это возможно.
Приходится принимать во внимание отношение ребенка к обследующему врачу и к самой процедуре беседы. Многие дети относятся к этому отрицательно и нередко сопротивляются. С точки зрения ребенка, это оправдано. Ребенок не стремится получить профессиональную помощь и приводится на обследование против желания. Прошлый опыт ребенка нередко подсказывает ему, что все взрослые в сговоре и беседующий с ним врач не исключение. Ребенок думает, что обследование даст доказательства его испорченности и приведет к продолжению родительских наказаний.
В ситуации общения обследующего и пациента проблему может представлять языковый барьер. Мышление дошкольников и умственно отсталых очень отличается от мышления взрослых. Их способность использовать отвлеченные понятия и выражать словами чувства и мысли ограничены. Ребенку намного легче выразить себя в действии в процессе игры, чем рассказывать о себе.
В то же время у взрослых обычно возникают трудности в понимании языка игры детей. Чтобы понять уникальное значение игры, главного занятия для ребенка, следует не только наблюдать за содержанием и формой игры, но и раскрывать детские фантазии, сопровождающие игру, а также выявлять аффекты, ассоциирующиеся с игрой. Через игру ребенок обучается понимать реальность посредством эксперимента. Однако умственно отсталые не умеют создавать игровые модельные ситуации.
Откровенное, неосуждающее обсуждение нарушенного поведения подростка может сломить его сопротивление и облегчит ему возможность доверять обследующему свои представления о границах правого и неправого. Не имеет значения, как далеко находится ребенок от социального благополучия, каждый индивид имеет определенную линию или точку, в пределах которой он рассматривает поведение как неправильное.
Беседа с ребенком может быть построена вокруг таких тем, как причина прихода на обследование, развлечения и интересы, отношения со сверстниками, семейные взаимоотношения, имеющиеся трудности, здоровье, страхи и другие эмоциональные проявления, наличие умений и навыков.
Ребенок либо сможет что-нибудь сообщить по поводу обсуждавшейся темы, либо отразит ее в игре. Несколько встреч улучшают общение многих детей, и они самостоятельно дают немало сведений по каждой из предложенных тем. Другие – спонтанно включают в разговор сведения о себе, и посредством вопросов можно получить информацию о предметах, которые ребенок сам не затронул. Большая же часть детей требует настойчивости обследователя. Если ребенок проявляет какие-либо интересы или способности, от него с помощью тактичных вопросов легко получить необходимые сведения. В противном случае его можно прямо спросить об увлечениях или об особенно частых занятиях. Ведение беседы может быть облегчено разговором о нейтральных темах или об успехах. Во время беседы ребенок проявляет свои способности и интересы или обнаруживает их отсутствие. В процессе разговора также можно получить представление об эмоционально-волевых качествах ребенка, внимании, организации мышления и оценить интеллектуальные способности.
Задавая ребенку вопросы о школе и его ближайшем окружении, следует выяснить, что ему нравится больше всего и что меньше всего? Каковы люди, с которыми он встречается здесь? Следует также спросить, что больше всего его беспокоит в школе: учителя, учеба или другие дети? Переходил ли он когда-либо из школы в школу или может, быть, хотел сделать это? Что ему бы понравилось или могло быть иным в другой школе?
Многие дети не хотят разговаривать с врачом, обсуждать возникающие у них чувства из-за различий между ними и обследующим. Иногда только понимание этих трудностей в общении способно привести к снятию напряжения и преодолению сопротивления контакту.
Знания о взаимоотношениях со сверстниками, так, как их понимает ребенок, дает значительную информацию о способности создавать значимые взаимоотношения и идентификации, о степени социального сознания и уровне независимости. Имеет ли одного друга, или нескольких лучших друзей, или говорит об общении со многими ребятами? Какова природа этих отношений, если они существуют? Чем они занимаются, когда оказываются вместе, и как справляются с разногласиями? Какие ребята ему не нравятся и кому он не нравится?
Следует попросить ребенка сравнить себя с другими в классе по уму, лидерству, физическим данным и т. д.
На вопрос о том, кем они хотят стать, когда вырастут, ребята часто отвечают, что еще не знают. Тем не менее почти все думают о своем будущем, даже если позже меняют свои решения. Обычно планируется то, что будут делать на каникулах. При выборе отдаленного будущего дети основывают свои суждения на внешних сторонах приглянувшейся профессии. Задаются вопросы о возможности вступления в брак. Выбран ли уже сейчас предполагаемый партнер? Хотят л и иметь своих детей? Если да, то как много? Мальчиков или девочек? Каковы преимущества одних и каковы – других? Ответы на эти, как и на многие другие, вопросы могут стать хорошим показателем развития интеллекта.
Следует попросить детей рассказать о семейных отношениях. Выяснить, что вызывает у них радость или недовольство в семье, кто их раздражает, с кем чаще ссорятся. Что знают о работе родителей? Предложить нарисовать фигуры матери и ребенка. Спросить о возрасте нарисованного ребенка и отношениях с матерью. Радует ли ребенок мать или раздражает? Что делает мать, когда переживает эти чувства? Что делает ребенок, переживая то же? Этот же набросок можно использовать для вопросов об отце.
Собираются сведения о прошлых, текущих заболеваниях и повреждениях, пищевых привычках, протекании сна и общем физическом благополучии. Просят нарисовать фигуру и затем фигуру противоположного пола и подписать ее имя. В процессе рассказа об этих фигурах выявляется «Я-концепция» ребенка, межличностные взаимоотношения, оценка тонкой моторной координации и интеллекта (the Goodenough Draw-a-Person Test).
Многое из рассказов ребенка, игр, рисунков, живописи, лепки может оказаться фантазией. Анализ беседы не дает исчерпывающую характеристику клиническому состоянию, но создает впечатление о контакте ребенка с реальностью, его интеллекте, преобладающих чувствах.
Часто игры отражают семейные отношения или прошлые переживания. Иногда ребенок оказывается таким сдержанным или бессловесным, что приходится входить в общение с ним на основании одного анамнеза без достаточного знания мыслей и чувств ребенка.
Нередко бывает, что ребенок, отвечая на прямые или косвенные вопросы в комнате врача, обнаруживает что-то из своих представлений. Его прямо спрашивают: «Как ты думаешь, ты правильно себя ведешь или нет? Почему ты так считаешь?» Любые вопросы следует задавать без осуждения, собирая только факты.
С целью большей эффективности исследования ребенка в комнате, где оно происходит, может поместить следующее: игрушечную кухню, раковины для игр с водой, пространство для подвижных игр, для проявления изобразительных способностей пластилин, краски и карандаши, строительные кубики, куклы, фигурки для проигрывания сцен из обыденной жизни, марионетки, игрушечные солдатики, меблированный игрушечный дом, грузовики, модели для сборки и разнообразные настольные игры.