Нарушен кровоток в шейном отделе у ребенка лечение
Нестабильность шейного отдела позвоночника у детей
Нестабильность шейного отдела позвоночника у детей приносит массу неприятностей здоровью ребенка, требует кропотливого лечения и внимания со стороны взрослых.
При нестабильности шейного отдела позвоночника дети жалуются на головные боли, плохую успеваемость в школе, невнимательность, неусидчивость!
Ведь при этом зажимаются позвоночные артерии и приток крови к головному мозгу ограничивается. Нервная система испытывает кислородное голодание и недостаток питательных элементов.
При нестабильности шейных позвонков можно поставить на место смещенные позвонки. Это с успехом проделывают мануальные терапевты.
Но слишком велика опасность повторных смещений и подвывихов. Поэтому задачей номер один при нестабильности у детей является укрепление мышц шеи, создание мышечного корсета, расширение сосудов, питание нервной системы.
Иначе говоря, при нестабильности шейного отдела позвоночника у детей нужно проводить комплексное и продолжительное лечение. Для этого может потребоваться несколько лет.
Причины нестабильности ШОП
В основе заболевания лежит родовая травма у младенца. Причины ее кроются в патологическом течении родовой деятельности у мамы.
Стремительные роды.
В этом случае головка ребенка входит в родовые пути матери, еще не подготовленные к появлению его на свет. Интенсивные схватки буквально выталкивают плод наружу. Схватки настолько сильны, что ребенок вылетает из животика, как пробка из бутылки. Шея младенца травмируется – ведь она такая тоненькая, уязвимая. Развивается отек и кровоподтек, микроповреждения связочного аппарата шейных позвонков. Изредка при таких быстрых и стремительных родах бывает перелом ключицы. В некоторых случаях еще и повреждение плечевого сплетения.
Затяжные роды.
Они вызваны слабостью родовой деятельности, ранним отхождением околоплодных вод. Факт тот, что головка плода застревает в родовых путях мамы. В течение многих часов на шейку плода оказывается излишнее давление. Это приводит также к отечности и микроповреждениям тканей.
Обвитие пуповиной вокруг шейки ребенка.
Еще одним важным моментом в происхождении НШОП является обвитие пуповиной вокруг шеи ребенка во время родов, при котором могут повреждаться связки и мышцы, смещаться шейные позвонки.
Сразу после рождения внешне каких-либо изменений на теле ребеночка можно и не увидеть. Это очень важно знать родителям, потому что клиника НШОП появляется гораздо позже – в 3-5 лет, и даже в школе. И родители удивляются и серчают – почему, мол, нам ничего в роддоме не сказали!
Что же происходит впоследствии с шейным отделом позвоночника? Слава богу, ничего плохого. Все зарастает и восстанавливается. Но связки, скрепляющие позвонки, расслаблены и подвижность отдельных позвонков несколько усиливается.
Ребенок растет, вертит головой в разные стороны, кувыркается, совершает массу движений и связочки в шейном отделе все больше ослабевают. Анатомически позвоночник так устроен, что через специальные отверстия в глубине позвоночника проходят две крупные позвоночные артерии, кровоснабжающие головной мозг.
В условиях НШОП артерии могут сдавливаться и в мозг поступает меньше крови, чем положено. А это означает нехватку питательных веществ и кислорода. Со временем у ребенка могут появиться жалобы, о которых мы сейчас и поговорим.
Симптомы нестабильности ШОП
В остром периоде шейной травмы, т.е. сразу после рождения и в течение первых месяцев жизни видны признаки нейрогенной кривошеи, слабости мышц ручек и плечевого пояса.
Детский невролог в этих случаях назначает малышу лечение у остеопата, массаж и физиотерапию. Со временем внешние проявления шейной травмы сглаживаются и в дальнейшем психомоторное развитие малыша не отстает от возрастных норм. Про родовую травму благополучно все забывают.
Начиная с двух или трех лет многие родители беспокоятся о том, что ребенок мало говорит, а то и вовсе молчит. Идут к неврологу, получают консультацию. Причины задержки речи могут быть разными. Одной из них является НШОП с недостаточностью кровообращения в головном мозге. Правильно организованное лечение быстро поправит ситуацию и речь ребенка начнет хорошо развиваться.
Но вот ребенок поступает в школу. Нагрузки возрастают и потоком начинаются жалобы на головные боли, утомляемость, неусидчивость, нарушение внимания, плохую память. Родители опять обращаются к детскому неврологу. Безусловно, причин для волнения может быть множество. Дело не только в НШОП.
Многие общие заболевания, такие как частые простуды, глистные инвазии, пиелонефрит, бронхиальная астма могут сопровождаться и утомляемостью, и головными болями. Перенесенное сотрясение головного мозга тоже может дать и снижение успеваемости, и головные боли в отдаленном периоде. Наконец, давно забытая перинатальная энцефалопатия, которая при нагрузках ослабляет мозговую деятельность, тоже может спровоцировать подобные жалобы.
Задачей детского невролога является установление истинной причины заболевания. Чтобы выявить роль нестабильности шейного отдела позвоночника в происхождении жалоб пациентов, врач прибегает к соответствующему обследованию. Сейчас я познакомлю Вас с некоторыми моментами этого обследования. Только хочу заметить – не повторяйте самостоятельно неврологический осмотр своего ребенка. Доверьтесь врачу! Забудьте о крылатой фразе “Учить и лечить может каждый”. Вы ведь не враг своему ребенку!
Диагностика нестабильности ШОП
В диагностине нестабильности выделяют два этапа:
- Клинический осмотр;
- Инструментальные данные.
Какие симптомы можно увидеть при неврологическом осмотре, которые помогут диагностировать НШОП?
1. Глядя на лицо ребенка, можно заметить наличие симптома Горнера, для которого характерно сужение глазной щели, легкое западение глазного яблока и сужение зрачка. Нервы, которые обеспечивают иннервацию глазного яблока, начинаются из специального центра, расположенного в шейном отделе. Наличие этого симптома косвенно подтверждает перенесенную шейную родовую травму.
2. Глядя на расположение головы и плечевого пояса опытным глазом можно заметить наличие остаточных явлений нейрогенной кривошеи.
3. При пальпации (ощупывании) можно определить напряжение трапециевидных (надплечных) мышц. Другим вариантом последствий шейной травмы является атрофия этих мышц и жалоба родителей, что ребенок не может подтянуться на руках или отжаться от пола.
4. Асимметрия прямых шейных мышц. Одна из мышц напряжена, гипертрофирована, а с другой стороны, вообще не пальпируется.
5. Болезненность при надавливании на остистые отростки ШОП, особенно в верхне-шейном отделе.
6. Ограничение наклонов головы в стороны – весьма характерный симптом!
P.S. Пункты 2-6 – характерные симптому у детей примерно с 5 лет.
Инструментальные данные:
Рентгенография.
Для выявления нестабильности позвонков рентгеновский снимок, сделанный в боковой проекции 100% показателен. Причем, делают его с функциональными пробами, т. е. с опущенной и запрокинутой назад головой. Дополнительно делают еще снимок через рот, на котором можно увидеть подвывих основного позвонка.
А вот магнитно-резонансную диагностику для уточнения диагноза нестабильности делать не надо. Это абсолютно бесполезно. Достаточно рентгенографии.
Ультразвуковая допплерография.
Обязательно нужно сделать это исследование, потому что можно увидеть наличие сдавления правой или левой позвоночной артерии; асимметрию мозгового кровотока и нарушение венозного оттока. Для невролога это очень важные данные.
Нестабильность шейного отдела позвоночника связана с перенесенной родовой травмой. Очень часто клинические симптомы появляются у ребенка не сразу, а спустя годы после рождения. И если проведенная диагностика подтверждает диагноз, следует переходить к лечению.
Лечение нестабильности ШОП у детей
Лечебные мероприятия нужно обязательно проводить в комплексе. Часто мамы говорят, что они прошли несколько сеансов у остеопата или сделали курс массажа. И все! На этом лечение завершилось. Это очень неправильный подход к лечению таких детей.
Ведь цель лечения не только «поставить на место шейные позвонки» и тем самым устранить препятствие кровотоку по позвоночным артериям. Очень важно дополнительно максимально усилить этот кровоток, чтобы мозг получил наилучшее питание и кровоснабжение и начал интенсивнее развиваться. Только тогда пройдут жалобы на головные боли, ребенок станет лучше вести себя и будет лучше учиться. А это, друзья мои, быстро не делается. И обязательно в лечебный курс нужно включать несколько различных процедур.
Остеопатия.
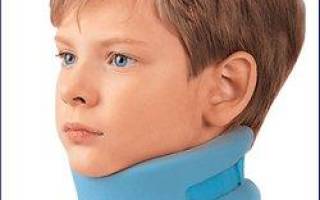
Этот метод оказывает влияние на тонус мышц шеи, расположенных очень глубоко. Обычный массаж воздействует лишь на поверхностные мышцы шеи. В результате манипуляций остеопата шейные позвонки становятся на место, устраняется давление на позвоночные артерии, улучшается мозговое кровообращение. Обычно процедуры делаются раз в неделю, количество может быть разным. Этот вопрос решает сам остеопат. После сеанса надо вести себя поосторожнее – поменьше бегать и прыгать. Категорически нельзя кувыркаться. От уроков физкультуры лучше освободить ребенка. Рекомендуется носить в течение дня воротник Шанца. Периодически нужно осматриваться у остеопата и поддерживать правильное состояние позвоночника.
Классический массаж.
Также очень широко применяется при НШОП. Его нельзя совмещать с остеопатией. Благодаря массажу напряженные мышцы расслабляются. Ослабленные мышцы укрепляются. В мышцах происходит интенсивный обмен веществ, повышается кровообращение, улучшается микроциркуляция. Исчезают клинические проявления заболевания.
Физиотерапия.
Обычно сочетается с массажем. Чаще всего назначается электрофорез с сосудорасширяющими лекарствами, что еще больше улучшает мозговое кровообращение.
Лечебная физкультура.
На мой взгляд, это чуть ли не самый важный способ лечения нестабильности ШОП. Разумеется, начинать лечение нужно с массажа, остеопатии и физиотерапии. Но закреплять результат – лечебной физкультурой. Самое интересное, если вы, дорогие родители, хотите реально избавить своего ребенка от нестабильности, а также предупредить развитие шейного остеохондроза в будущем, физические упражнения нужно делать ежедневно в течение всей его жизни. Да-да! Иначе постепенно мышцы вернутся в исходное состояние и опять проявятся клинические жалобы. Поэтому профилактика нарушения осанки и НШОП – в детстве очень важны.
Очень хорошо будет, если ваш ребенок начнет посещать бассейн. Плавание улучшает статику позвоночника. Полезно заниматься гимнастикой, хореографией. В общем, укреплять шейные мышцы, а также плечевой пояс, руки, туловище.
Из лекарственных препаратов в период курсового лечения невролог назначит ребенку симптоматические средства: сосудорасширяющие препараты, ноотропы, успокаивающие и другие средства. Вообще, лечиться нужно обязательно под руководством детского невролога, который сначала обследует ребенка и на основании полученных данных составит программу лечения. Будет наблюдать его. Несколько лет внимательного отношения к проблеме ребенка и все пройдет. НШОП обязательно нужно вылечить в детстве, чтобы потом ваш сын или дочь не мучились от шейного остеохондроза.
Нестабильность шейного отдела позвоночника у детей, вне всякого сомнения, ухудшает мозговое кровообращение. Даже несмотря на наличие коллатерального кровообращения. Это подтверждается инструментальными методами обследования, в частности, ультразвуковой допплерографией.
Нельзя допускать дефицит поступления питательных элементов в мозг ребенка. Во-время обращайтесь на консультацию к детскому неврологу, обследуйтесь и проводите коррекционное лечение. В этом случае ребенка ожидает хороший прогноз и он не будет впоследствии страдать от головных болей и головокружений.
Как выявить нарушения в шейных позвонках у ребенка
Сегодня нарушения в шейном отделе позвоночника или мышцах шеи является весьма распространенной проблемой, об этом свидетельствует статистика – больше чем 80% детей и взрослых являются жертвами такого недуга. Наиболее безобидным проявлением подобных нарушений является асимметрия лица. Не стоит доверять мнению, что асимметрия лица – это норма и это явление развивается в связи с интенсивной работой одного из полушарий. На самом деле причину любой асимметрии головы стоит искать в шее.
Наиболее распространенной причиной асимметрии головы является проблемы при родах и в период первых дней жизни ребенка:
- узкий таз матери или неправильная его форма;
- неверное родовспоможение или кесарево сечение;
- неправильный режим сна ребенка (следует время от времени переворачивать ребенка с одной стороны на другую, делать гимнастику).
В процессе некорректного родовспоможения или операции кесаревого сечения можно нарушить шейные позвонки ребенка, по крайней мере, 4 раза. Так, вред может быть нанесен в процессе, когда ребенка вынимают за голову или верхнее небо, поворачивают голову ребенка, резко наклоняют голову ребенка назад и вперед, подталкивают вверх таз ребенка.
Специалисты отмечают, что почти в 100% случаев у детей, которые рождаются при помощи кесарева, присутствуют нарушения в шейных позвонках.
Что касается взрослых, нарушения в шейных отделах позвоночника зачастую развиваются вследствие травмы или неправильно выполняемых упражнений.
Как проявляется кривошея у малышей?
- Голова малыша наклоняется в сторону поврежденной мышцы, в то же время повернута в противоположную сторону и слегка наклонена назад.
- Если кривошея выражена, лопатка и надплечье немного выше, при этом затылок со здоровой стороны слегка скошен. Возможно появление легкой асимметрии лица.
- Преимущественно поворот шеи осуществляется в правую сторону, но существует также левосторонняя кривошея и двусторонняя.
- Ребенок с кривошеей капризен, плохо спит.
При неправильном родовспоможении страдает также первый позвонок – атлант, выполняющий функцию смещения головы вперед-назад и вправо-влево. Нарушение положение атланта ухудшает кровообращение и питание мозга. Эти обстоятельства
негативно сказываются на развитии ребенка.
Неправильное положение атланта провоцирует развитие следующих нарушений:
- мигрень и головные боли;
- боли в шее;
- жесткость (регидность) мышц затылка;
- плечи находятся на разном уровне;
- сколиоз, боли в спине, искривление таза.
Проверьте, присутствуют ли нарушения шейных отделов позвоночника у Вашего ребенка
Если хотя бы на один из следующих вопросов последует положительный ответ, незамедлительно покажите малыша хирургу-травматологу!
- Посадите (положите) ребенка перед собой. Малыша можно немного покачать и поиграть с ним. Заметно ли, что голова наклонена в сторону, независимо от того, в какую именно сторону Вы его покачиваете ребенка?
- Обратите внимание на симметрию лица ребенка – глаза, уши и брови находятся на разном уровне?
- Если смотреть сзади на голову ребенка, заметен ли наклон головы в одну сторону? Может быть, Вы узрели плотные “дорожки” вдоль шеи, ямку или борозду по центру шеи?
- Если посмотреть на голову сверху заметно ли уплотнение с одной стороны, с двух сторон или сзади?
Помимо визуального обследования хирург-травматолог также обратит внимание на кисти рук ребенка, ведь у детей, страдающих от нарушений в шее, кисти рук зачастую находятся в гипотонусе.
Обратите внимание! Самолечение может навредить Вашему ребенку. Правильный диагноз и схему лечения может предоставить только квалифицированный специалист!
Лучшие методы лечения нарушения венозного оттока при шейном остеохондрозе
Введение
Последствием шейного остеохондроза (ШОХ) является нарушение венозного оттока в области головного мозга. Своевременное обращение за медицинской помощью, современная и точная диагностика заболевания, его лечение, соблюдение мер профилактики помогут предотвратить тяжелые последствия.
Причины возникновения
Причинами могут послужить:
- Травмы головы, спины, шеи (врожденные и приобретенные);
- тяжелые физические нагрузки (в том числе занятие тяжелыми видами спорта);
- «сидячая» работа, отсутствие достаточной двигательной активности;
- использование мягких подушек, матрасов;
- ношение неправильной обуви, плоскостопие;
- нарушение осанки, искривление позвоночника;
- избыточный вес;
- алкогольная интоксикация, табачная зависимость;
- стрессы;
- возрастные изменения.
Головные боли – один из тревожных симптомов
Венозная дисциркуляция головного мозга обычно сопровождается головными болями. Очень часто пациенты жалуются на шум в голове и ушах, болезненность при принятии лежачего положения, при наклонах головы.
Такие боли – первый признак начала развития заболевания. Однако многие пациенты путают патологию с обычной переутомляемостью.
Что такое головные боли напряжения?
Поддерживая голову в удобном положении, мышцы шеи и лица подвергаются напряжению, нарушается кровообращение и как следствие возникают боли.
Симптомами головных болей напряжения являются:
- Боли в области шеи при пальпации;
- боли в висках, в области лба;
- тяжесть в области глаз
- слабость, тошнота;
- затрудненное дыхание;
- снижение аппетита;
- плохой сон.
Факторами, сопутствующими возникновению головных болей напряжения, являются неправильно организованный режим дня, метеозависимость, длительный прием анальгетиков и транквилизаторов, принятие алкоголя, общая усталость, эмоциональные нагрузки.
Чем грозит недуг?
Венозная дисциркуляция условно делится на 3 стадии:
- Латентная. Сопровождается незначительными симптомами, такими как умеренная головная боль, плохой сон. Часто пациент ссылается на усталость и не обращается к специалисту.
- Церебральная дистония. Эта стадия сопровождается усилением интенсивности характера головным болей, рвотой, бессонницей, могут случаться обмороки.
- Венозная энцефалопатия. Наступление этой стадии означает что некоторые процессы могут стать необратимыми: ухудшается зрение, слух, случаются эпилептические припадки. Необходима срочная медицинская помощь.
Даже на начальной стадии нарушение венозного оттока в головной мозг означает, что клетки мозга снабжаются кровью недостаточно, поэтому запаздывать с лечением нельзя. Чем больше мозг находится «без питания», тем сложнее будет обратить симптомы заболевания в обратную сторону.
Вариантами развития болезни могут стать:
- Тремор рук;
- эпилепсия;
- ВСД (вегетососудистая дистония);
- атрофия мышечных тканей;
- гидроцефалия;
- повышение внутричерепного давления;
- сердечно-сосудистые заболевания;
- кома;
- инсульт.
Симптомы
Первые признаки венозного застоя в головном мозге, как правило, проявляются раньше, чем заболевание достигнет своего апогея. Симптомы, на которые следует обратить внимание:
- При наклоне или повороте головы усиливается головная боль;
- появляется шум в голове, ушах;
- ухудшается зрение и слух;
- случаются обмороки;
- ноги и руки немеют, снижается их чувствительность;
- на всем лице и на веках в частности появляются отеки;
- частые головокружения;
- нарушение сна, бессонница;
- проблемы с памятью;
- нарушение речи;
- резкая смена настроения, беспричинная злость, раздражительность.
Помимо перечисленных могут возникнуть и другие неблагоприятные симптомы, такие, как нарушение обмена веществ. Не следует пренебрегать своим здоровьем, лучше сразу пройти обследование.
Методы диагностики
Диагностика заболевания проводится современными методами, такими как:
- Компьютерная томография головного мозга (КТ);
- Магнитно-резонансная томография головного мозга (МРТ);
- УЗИ сосудов шеи и головного мозга;
- Ангиография;
- Рентгенография черепа (при наличии травмы или подозрении на нее).
Для взрослых и детей применяются одинаковые методы диагностики.
В зависимости от сложности заболевания, применяется один или несколько способов выявления нарушения венозного оттока в головном мозге. Направление на обследование можно получить от врача терапевта и невролога или обратиться в платный диагностический центр.
Методы, применяемые для выявления заболевания, помогут понять на какой стадии находится заболевание и каковы дальнейшие прогнозы лечения.
Полезное видео
Подробнее о диагнозе здесь:
Методы лечения
В зависимости от скорости течения заболевания и самочувствия больного, могут быть назначены следующие методы лечения:
- Лекарственные средства;
- физиотерапия;
- массаж воротничковой зоны и спины;
- лечебная физкультура (ЛФК);
- иглотерапия;
- специальная диета.
Лечение проводится как одним из перечисленных способов, так и в совокупности.
Лекарственная терапия
Лекарственная терапия основывается на принятии больным лекарств-венотоников. Они помогают улучшить кровообращение. Врач назначает такие препараты как: «Детралекс», «Танакан», «Винпоцетин», «Аснитон», «Фезам». Также могут быть назначены мочегонные средства для снятия отеков в области лица и шеи.
Физиотерапия
Помимо принятия лекарств, улучшению самочувствия может способствовать физиотерапия. Врач терапевт или невролог могут назначить:
- Электрофорез;
- Маски из валерианы;
- Магнитотерапию;
- Лазерную терапию;
- Электростимуляцию.
Эффективность физиопроцедур проверена не одним десятилетием, и по сравнению с лекарственным, является более «щадящим» методом.
Медикаментозный метод и физиолечение могут быть назначены в комплексе.
Массаж
Массаж воротничковой зоны назначается пациенту при венозном застое довольно часто. Массаж назначают только при отсутствии острого воспаления, иначе эта процедура может стать крайне болезненной и навредить здоровью больного.
Массаж помогает улучшить кровообращение, снять напряжение мышц, устранить болевые ощущения. Желательно, чтобы процедура проводилась опытным массажистом или мануальным терапевтом. Курс массажа составляет не более 10 дней.
Возможен и самомассаж периодичностью 2-3 раза в день: легкие поглаживания по направлению от основания шеи к голове. Круговые движения также делаются по направлению снизу-вверх, чтобы улучшить кровоток.
ЛФК: эффективные упражнения
Лечебная физкультура назначается больному при нарушении оттока в головном мозге, если нет иных противопоказаний и сняты острые болевые симптомы при помощи лекарственных средств. ЛФК направлена на укрепление мышц шеи и первоначально проводится в сидячем положении во избежание головокружений и обмороков.
Эффективными упражнениями для улучшения кровотока послужат:
- Плавные круговые вращения головой;
- наклоны вперед-назад, влево-вправо;
- повороты головы и шеи влево-вправо.
СПРАВКА. Курс ЛФК можно пройти в специализированном медицинском центре, где врач лечебной физкультуры подберет необходимый комплекс упражнений, ведь для улучшения самочувствия необходимо укреплять весь организм в целом.
Лечение вертеброгенных причин
Вертеброгенная головная боль (цервикокраниалгия) связана с наличием ШОХ. Мышцы шеи и спины подвергаются напряжению и поэтому возникают болевые ощущения.
Причинами вертеброгенной головной боли могут стать сильные физические нагрузки, травмы мышц спины, и как следствие – протрузии, пролапсы или грыжи в межпозвонковых дисках.
Главным признаком вертеброгенных головных болей является заметное ограничение движений головы или шеи, а также возникающие боли при пальпации участков шеи.
Лечение достигается лекарственными средствами, а после снятия острых симптомов при помощи вышеперечисленных методов восстановительного лечения.
Курс терапии назначается невропатологом или врачом вертебрологом.
ВАЖНАЯ ИНФОРМАЦИЯ! Массаж при цервикокраниалгии может привести к ухудшению самочувствия и назначается только на этапе реабилитации.
Профилактика
Даже при отсутствии симптомов и жалоб нужно следовать нескольким правилам профилактики венозного застоя:
- Чаще двигаться. Даже при «сидячей» работе или во время учебы в перерывах необходимо делать небольшую разминку.
- Соблюдать режим дня: стараться ложиться спать и вставать в одинаковое время. Норма сна: 8 часов в сутки – для взрослого человека и 12 часов – для ребенка. Можно также приобрести ортопедическую подушку и матрас.
- Не употреблять алкогольную и табачную продукцию. Их вред заключается в ухудшении работы сосудистой системы, «закупоривании» сосудов.
- Правильно питаться и не допускать развития избыточного веса.
- Употреблять необходимое количество питьевой воды.
- Хотя бы раз в год сдавать кровь на содержание сахара.
Заключение
Нарушение венозного оттока как следствие шейного остеохондроза встречается часто. Это связано с тяжелой физической или офисной работой, вредными привычками, отсутствием достаточной двигательной активности, неправильным образом жизни в целом. Нужно, в первую очередь, пересмотреть свои привычки во избежание неблагоприятных последствий. В случае, если болезнь уже выявлена, необходимо грамотно подойти к выбору метода лечения, не пренебрегать мерами профилактики.
Нарушения мозгового кровообращения у детей
Нарушения мозгового кровообращения (НМК) у детей встречаются значительно реже, чем у взрослых. В детском возрасте не встречается атеросклеротическое поражение сосудов мозга, нет изменений сосудов, характерных для гипертонической болезни, сосуды мозга эластичны, отток крови из полости черепа не нарушен. Таким образом, причины нарушений кровоснабжения мозга у детей отличаются от взрослых.
Среди причин сосудистых нарушений у детей можно назвать следующие факторы:
· Травматические поражения сосудов крови и его оболочек.
· Патология сердца и нарушение его деятельности.
· Инфекционные и аллергические васкулиты (ревматизм).
· Болезни с симптоматической артериальной гипертензией.
· Вазомоторные дистонии (ангиоспазмы, извращенная реактивность сосудов).
· Заболевания эндокринных органов.
· Детская форма атеросклероза мозговых сосудов.
· Токсические поражения сосудов мозга и его оболочек.
· Сдавление сосудов мозга при изменениях позвоночника и опухолях.
· Врожденные аномалии мозговых сосудов.
Различные причинные факторы встречаются в разные периоды развития ребенка с различной частотой. Так, в период новорожденности, НМК вызываются чаще внутриутробной гипоксией при тяжелой и осложненной беременности, асфиксией в родах, родовой травмой. На первом году жизни причиной НМК являются аномалии развития сосудистой и ликворной систем мозга, в дошкольное и школьное время особое значение приобретают заболевания крови, инфекционно-аллергические васкулиты, пороки сердца, в период пубертата особое значение приобретает ранняя артериальная гипертензия.
Характер повреждения сосудов мозга у детей может быть следующим:
· Снижение кровотока за счет сужения, перегиба, сдавления сосуда опухолью.
· Разрыв сосудистой стенки при травме, геморрагических диатезах, аневризмах.
· Повышение проницаемости сосудистой стенки при воспалительных изменениях сосудов, заболеваниях крови.
В основе большинства сосудистых нарушений мозга лежит гипоксия – недостаточность кислорода в тканях. Головной мозг является чрезвычайно чувствительным к снижению содержания кислорода. В мозг поступает 15% всей крови в минуту, и 20% всего кислорода крови. Прекращение кровотока в мозге хотя бы на 5-10 минут приводит к необратимым последствиям и гибели нейронов.
В результате гипоксии нарушается деятельность многих систем гомеостаза мозга. Нарушается деятельность сосудодвигательного центра, нарушается регуляция тонуса стенки сосуда. Возникают как расширения сосудов мозга, так и спазмы сосудов. В результате гипоксии в мозге скапливаются недоокисленные продукты, развивается тканевой ацидоз. Это в свою очередь ведет к усугублению нарушения мозгового кровообращения. Повышается проницаемость сосудов, возникает пропотевание плазмы крови за пределы сосудистой стенки, образуется отек вещества мозга, возникает венозный застой, нарушается венозный отток из полости черепа, что в свою очередь усиливает периваскулярный отек.
Нарушение мозгового кровообращения сопровождается нарушением деятельности сердечно-сосудистой системы (церебро-кардиальный рефлекс и кардио-церебральный рефлекс). Может возникать центральная недостаточность дыхания, что усиливает гипоксию.
Если гипоксия мозга носит обратимый характер, то говорят о преходящей ишемии, если изменения носят необратимый характер, то возникает инфаркт мозга. Инфаркт мозга может быть в виде белого размягчения. При возникновении диапедезного кровоизлияния возникает красное размягчение вещества мозга. При разрывах сосудов возникает гематомный тип кровоизлияния. Гематомы могут быть в веществе мозга и под оболочками – субдуральные, эпидуральные.
Нарушения мозгового кровообращения бывают острыми и хроническими. Острая недостаточность мозгового кровообращения включает кризы и инсульты, хроническая недостаточность мозгового кровообращения бывает трех степеней.
Церебральные сосудистые кризы – это временные, обратимые нарушения мозгового кровообращения, сопровождающиеся обратимой неврологической симптоматикой. Кризы нередко предшествуют инсульту и являются «сигнальными» расстройствами.
В клинической картине преобладают общемозговые симптомы:
1. Кратковременная потеря или спутанность сознания.
2. Головные боли.
4. Эпилептиформные припадки.
5. Вегетативные нарушения в виде потливости, похолодания конечностей, побледнения или покраснения кожных покровов, изменения пульса и дыхания.
Могут возникать следующие очаговые симптомы:
3. Асимметрии лица.
6. Расстройства речи.
Очаговая симптоматика зависит от локализации дисциркуляции. Она держится в течение нескольких часов.
Различают генерализованные и регионарные церебральные сосудистые кризы.
Генерализванные сосудистые кризы чаще развиваются на фоне подъема или снижения АД. При этом преобладают общемозговые и вегетативные симптомы. Очаговые выражены в гораздо меньшей степени.
При регионарных сосудистых кризах дисциркуляция развивается в бассейне сонных артерий или вертебрально-базилярной системе.
Дисциркуляция в бассейне сонных артерий проявляется следующими симптомами:
· Преходящие гемипарезы и гемиплегии.
· Кратковременные нарушения речи.
· Нарушения полей зрения.
При дисциркуляции в вертебрально-базилярной системе возникает:
· Неустойчивость при ходьбе.
Дисциркуляторные нарушения в ВБС возникают при резкой перемене положения головы.
В детском возрасте причиной пароксизмальных нарушений мозгового кровообращения является синдром вегетативной дистонии с ангиоспастическими нарушениями. Возникает он чаще у девочек в пубертатном периоде и проявляется в виде периодических приступов головных болей, головокружения, тошноты, обмороков. Эти состояния возникают при волнении, переутомлении, в душном помещении, при резкой перемене положения туловища. Отмечается плохая переносимость езды в транспорте. Для таких детей характерны выраженные вегетативные симптомы, эмоциональная лабильность, неустойчивое АД.
Инсульт встречается у детей чрезвычайно редко. Чаще всего его причиной в этом возрасте являются тромбоэмболии при пороках сердца, кровоизлияния при болезнях крови.
Различают ишемический и геморрагический инсульты.
Различают острую и восстановительную стадии инсульта.
Ишемический инсульт возникает в результате тромбоза, эмболии или сужения сосудов мозга.
Тромботический инфаркт развивается постепенно. Характерны предшествующие транзиторные ишемические атаки, «мерцание» очаговых симптомов до возникновения инфаркта мозга. Возникает тромботический инфаркт при атеросклерозе сосудов головного мозга.
В клинической картине тромбоза характерны следующие симптомы:
· Бледность кожных покровов.
· Нормальное или пониженное АД.
· Умеренно выражены общемозговые симптомы.
· Очаговые неврологические симптомы формируются медленно.
· Определяется повышенная свертываемость крови.
· В цереброспинальной жидкости отсутствует примесь крови.
Эмболический инфаркт мозга возникает у людей с ревматическими пороками сердца, мерцательной аритмией, при заболеваниях легких, при переломе трубчатых костей.
Симптоматика эмболического инфаркта:
· Острое развитие (апоплектиформное).
· Бледный или синюшный цвет лица.
· Нормальное или пониженное АД.
· Внезапно возникают нарушения дыхания.
· Внезапно появляются очаговые неврологические симптомы.
Кровоизлияние в мозг бывает паренхиматозным (в вещество мозга), субарахноидальным, эпидуральным, субдуральным, внутрижелудочковым.
Симптоматика при геморрагических инсультах следующая:
· Апоплектиформное начало с острейшим развитием мозговой комы.
· Цианоз и багрово-красный оттенок кожных покровов.
· Лейкоцитоз в крови.
· Снижения вязкости крови.
· Снижение свертывающих свойств крови.
· Кровь в церебро-спинальной жидкости.
При прорыве крови в желудочковую систему появляется особый симптом – горметония. Это судороги в конечностях, усиливающиеся синхронно дыханию. Горметония является прогностически неблагоприятным признаком, т.к. смертность при внутрижелудочковых кровоизлияниях достигает 95%.
Очаговая неврологическая симптоматика при геморрагических инсультах возникает спустя несколько суток после кровоизлияния и зависит от бассейна нарушенного кровообращения.
Одним из осложнений при возникновении инсульта является развитие отека мозга и грыж мозга. Грыжа возникает при выпячивании височной доли в вырезку намета мозжечка. При этом возникает сдавление среднего мозга. В результате этого может возникать нарушение движений глазных яблок и развитие сосудодвигательных и дыхательных расстройств.
Субарахноидальное кровоизлияние возникает у детей при разрыве аневризм сосудов виллизиева круга. Причиной может явиться травма, инфекционные поражения нервной системы, геморрагические синдромы, болезни крови.
Симптоматика субарахноидального кровоизлияния:
· Резкая головная боль.
· Резкий подъем АД.
· Кровь в цереброспинальной жидкости.
· Признаки кровоизлияния на глазном дне.
· Лейкоцитоз в крови.
В остром периоде заболевания включает мероприятия:
· Стабилизация деятельности сердечно-сосудистой системы.
· Борьба с отеком мозга.
· Купирование эпилептических приступов.
· Регуляция кислотно-щелочного равновесия.
Общие мероприятия включают следующие меры:
· Уход за больными.
· Профилактика почечной недостаточности.
Для нормализации дыхания прибегают к отсасыванию слизи из воздухопроводящих путей, интубации, трахеостомии.
Для нормализации деятельности сердечно-сосудистой системы применяют сердечные гликозиды (корглион, строфантин, дигоксин), препараты калия, эуфиллин, диуретики.
Особое значение имеет коррекция АД. При его резком повышении назначают препараты рауседил, эуфиллин, дибазол, ганглиоблокаторы. При снижении АД назначаются вазотонические средства (норадреналин, адреналин, мезатон, кордиамин), глюкокортикостероидные гормоны (преднизолон, гидрокортизон), вводят растворы.
Для борьбы с отеком мозга назначаются дегиратириующие препараты (лазикс, урегит, глицерин, маннит).
При ишемических инсультах проводится дифференцированное лечение:
· Сосудорасширяющие средства (эуфиллин, компламин, но-шпа).
· Антикоагулянты при эмболических инсультах (гепарин, варфарин).
· Антиагреганты (курантил, аспирин, плавикс).
· Тромболитические препараты в первые 3-6 часов инсульта (стрептолизин, тканевой активатор плазминогена).
При лечении геморрагических инсультов проводится следующее лечение:
В стадии восстановления проводят лечение, направленное на восстановление утраченных функций: