Температура и насморк у ребенка до года лечение
Простуда у малыша, ОРВИ у детей первого года жизни
Лечение простуды и ОРВИ у детей до года
На вопрос о том, болел ли он когда-нибудь ОРВИ, каждый из нас ответит утвердительно. Действительно, острые респираторные вирусные инфекции являются наиболее распространенными инфекционными заболеваниями. Но когда этим недугом страдает грудной ребенок, его родители особенно беспокоятся и переживают.
То, что эти болезни, регистрируемые в периоды, свободные от массовых вспышек гриппа, вызываются разными вирусами, было доказано еще в 1987 году. Несмотря на многообразие возбудителей, острая респираторная вирусная инфекция, в общем, протекает всегда примерно одинаково. Одни из первых ее симптомов — повышение температуры, насморк, кашель. Различные возбудители как бы не распределили между собой (дыхательный) тракт человека, избрав для себя “излюбленное” место: риновирусы поражают нос; парагриппозные вирусы — гортань; анденовирусы — глотку; конъюнктивит — лимфоидную ткань; респираторно-синцитиальный вирус — нижние дыхательные пути. “Привязанность” вирусов к определенным отделам дыхательных путей и обуславливает различия в течении заболевания. Важно учитывать, что ОРВИ протекают не только в виде остро выраженных форм, но и скрыто.
Проявления заболеваний
Для всех ОРВИ характерны так называемые симптомы интоксикации:
- подъем температуры,
- беспокойство, плаксивость, отказ от еды,
- у детей первого года жизни могут возникать расстройства стула (чаще — понос),
- кашель, насморк.
Поскольку, как уже отмечалось, разные возбудители поражают дыхательную систему на разных уровнях, к перечисленным симптомам порой присоединяются поражения слизистых оболочек других органов, например глаз.
Так, для аденовирусной инфекции характерны:
- поражения слизистых оболочек носа, глотки, бронхов, что проявляется насморком и кашлем;
- увеличение лимфоузлов, селезенки;
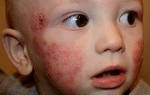
- развитие конъюнктивита (воспаление конъюнктивы глаз), кератоконъюнктивита (воспаление роговицы и конъюнктивы), проявляющегося покраснением глаз и слезотечением;
- иногда наблюдается быстро исчезающая мелкая сыпь.
При парагриппе наблюдается выраженная картина ларингита (воспаление слизистой оболочки гортани, проявляющееся сухим кашлем с первых часов заболевания). У малышей до 1 года парагрипп может осложниться крупом. Круп — это состояние, при котором возникает воспалительный отек гортани, в частности — того участка гортани, который расположен под голосовыми связками. Такое проявление воспаления гортани у малышей обусловлено тем, что у них в этой области много рыхлой клетчатки, а также тем, что просвет гортани у них относительно мал. Это состояние чаще возникает ночью, проявляется лающим кашлем, затрудненным дыханием, переходящим в удушье с посинением губ, сопровождается беспокойством. Круп требует экстренной медицинской помощи.
Действия родителей при проявлении ложного крупа
- Вызовите бригаду “скорой помощи”.
- Возьмите ребенка на руки, успокойте его.
- Внесите ребенка в ванную комнату, где включена горячая вода.
- Сделайте паровую ингаляцию, лучше щелочным раствором (раствором соды или минеральной водой).
- Дайте ребенку щелочное питье — теплую минеральную воду без газа или раствор пищевой соды (1/3 чайной ложки на 1 стакан воды).
Респираторно-синцитиальная инфекция поражает органы дыхания и часто способствует развитию бронхита, пневмонии. Чаще всего ею болеют дети до 1 года. У детей младшего возраста в течение 2-7 дней наряду с симптомами интоксикации появляются следующие признаки:
- за нескольких часов кожа ребенка становится синюшной;
- для детей старше 2 месяцев типична одышка с удлиненным свистящим выдохом — так называемый астматический синдром.
Коронаровирусная инфекция характеризуется поражением дыхательных путей, реже — желудочно-кишечного тракта, что проявляется симптомами острого гастроэнтерита (болями в животе, поносом).
Риновирусная инфекция — болезнь верхних дыхательных путей, поражающая полость носа и носовую часть глотки. Ее главный и постоянный симптом — насморк, сначала водянистый, позже — слизистый и слизисто-гнойный. Он длится до 14 дней. Температура обычно нормальная, возможно незначительное ее повышение в течение первых двух суток.
Сама острая респираторная вирусная инфекция неприятна, но не страшна. Для детей первого года жизни большую опасность представляют ее осложнения:
- фебрильные судороги, возникающие при высокой температуре;
- круп, пневмонии, бронхиты, развитие хронических заболеваний;
- при распространении воспалительного процесса в полости уха и околоносовых пазух возникают отит и синусит.
Диагностика заболеваний
Специальные методы диагностики для определения разновидности вируса обычно не применяются. Для определения тяжести заболевания используют общие анализы крови и мочи.
Если у вашего малыша незначительно повысилась температура, появился небольшой насморк, то не стоит думать, что это просто простуда и что скоро все пройдет. Ведь при неправильном и несвоевременном лечении заболевание может осложниться. Поэтому ребенка непременно следует показать доктору, который внимательно осмотрит его, обращая внимание и на признаки, не замеченные родителями (цвет кожи, участие в дыхании вспомогательной мускулатуры и т. д.). Врач выслушает фонендоскопом легкие и определит, развивается ли воспалительный процесс в бронхах и легких.
Лечение простуды и ОРВИ
Если у ребенка грудного возраста температура поднялась выше 38 градусов, то ее необходимо снижать. Лучше всего для этой цели применять жаропонижающие препараты (предпочтительно ректальные свечи, например Эффералган, Парацетамол), действующим веществом которых является парацетамол.
Температура в комнате не должна превышать 20-22°С;.
Ребенка нельзя укутывать, так как это способствует повышению температуры.
Если вы выполнили все предписания врача, а температура не снижается, то нужно вновь вызвать доктора.
Для устранения симптомов интоксикации необходимо выпаивать малыша достаточным количеством воды. В случаях диареи и рвоты вместе с водой теряются и соли; для восполнения жидкости и солей следует применять специальные растворы (Регидрон, Цитроглюкосолан). При заложенности носа, насморке применяются сосудосуживающие капли. Их закапывают перед кормлением, так как при нарушенном носовом дыхании ребенок не сможет сосать. Сосудосуживающие препараты (Тизин, Називин) помогают и в профилактике отита, но не следует злоупотреблять ими, так как длительное применение этих капель приводит к атрофии слизистой носа, что снижает ее защитные свойства.
Для того чтобы повысить иммунитет, доктор может назначить препараты повышающие защитные силы организма Виферон, Гриппферон, Афлубин и др.
Детям старше 6 месяцев дают также сиропы от кашля (Бронхикул, Доктор Тайсс, Доктор MOM). Эти средства способствуют разжижению мокроты (муколитики). Имейте в виду, что в аптеке вам могут предложить наряду с вышеперечисленными препаратами средства, подавляющие кашель, (т.к. фармацевт не знает об особенностях заболевания именно вашего малыша), которые ни в коем случае нельзя сочетать с муколитиками, т. к. это может привести к застою слизи, что в свою очередь может вызвать прогрессирование заболевания.
Так что не занимайтесь самолечением и помните, что вопрос о назначении ребенку тех или иных препаратов может решить только врач.
Как лечить простуду и насморк у грудного ребенка
Лечение простудных заболеваний (простуды) – ОРЗ,гриппа, ОРВИ, ангины – у детей до года имеет свои особенности и тонкости. Грудному ребенку противопоказаны многие лекарственные препараты, к тому же, он не умеет сморкаться, глотать таблетки и полоскать горло.
Под простудой мы подразумеваем те заболевания, которые наступили при переохлаждении ребенка, снижении иммунитета.
Лечение простудных заболеваний (простуды) – ОРЗ, гриппа, ОРВИ, насморка, ангины – у детей до года имеет свои особенности и тонкости. Грудному ребенку противопоказаны многие лекарственные препараты, к тому же, он не умеет сморкаться, глотать таблетки и полоскать горло.
Чем же лечить простуду у ребенка до года?
Главное для ребенка, которому лишь несколько месяцев – вовремя заметить первые признаки простуды :
- это может быть вялость или, наоборот, повышенная возбудимость;
- ребенок больше капризничает;
- могут быть проблемы со сном или, наоборот, ребенок чаще и дольше спит;
- появляется насморк, ребенок чихает, изредка кашляет;
- у ребенка появляются хрипы в голосе;
- у ребенка поднимается температура;
- ребенок плачет во время еды, когда сосет грудь (если заложен носик, ребенок вовсе может отказаться от груди из-за невозможности дышать, а может ему больно глотать когда горлышко воспалено).
При подозрении на простуду необходимо вызвать врача из вашей участковой поликлиники для установления точного диагноза и назначения ребенку лечения, а до прихода врача начинаем лечить простуду и насморк ребенка самостоятельно.
Первым делом нужно повысить иммунитет ребенка.
Повышают иммунитет препараты интерферон и гриппферон. Капать ребенку в носик (можно в рот, но лучше в нос) по 1 капле 2 раза в день до 6 месяцев, по 2 капли 3 раза в день ребенку от 6 месяцев до года. Детям старше полугода можно давать анаферон детский для лечения и профилактики простуды и гриппа. Таблетку анаферона растворить в ложке теплой воды и дать ребенку выпить. Обычно врач назначает анаферон для лечения простуды 3 раза в день.
Обратите внимание, что чем раньше вы начнете лечение простуды, тем эффективнее подействуют эти препараты. Они помогут вам и в период эпидемии гриппа, и если в одной квартире с ребенком уже заболел кто-то из взрослых.
Лечение насморка (ринит) при простуде у ребенка.
От насморка детям до года рекомендуются препараты Аквамарис или Солин (солевые растворы, можно закапывать в нос часто), препараты на травах , Изофра при затяжном насморке . При сильной заложенности носа, сильном насморке ребенку можно капать в нос экстракт алоэ (продается в аптеке), сок алоэ, разбавленный водой или настой ромашки.
Хорошо при простуде детям до года помогают ингаляции чесноком: натереть чеснок на терке и давать дышать ребенку. Во время сна поставить натертый чеснок рядом с кроваткой ребенка.
Сосудосуживающие средства для грудного ребенка (до года) капать в носик при насморке нежелательно.
Лечение ангины (если у ребенка болит горло).
После полугода для лечения простуды можно давать ребенку настой ромашки по 1 ложке 3 раза в день после еды. Проводить орошения горла спреем Тантум верде 2 раза в день. Хорошим дезинфицирующим средством является мамино молоко, почаще давайте простуженному грудному ребенку грудь. Вообще поить ребенка во время простуды нужно почаще.
При простуде и ангине можно сделать водочный компресс на шею и грудь ребенку: вату смочить в теплой водке+вода 1:1, наложить на горло и грудь, прикрыть сложенной в несколько слоев марлей или чистой тканью, поверх проложить целофан, завязать теплым шарфом, но компресс грудным детям делать с осторожностью, чтобы не сжечь нежную кожу ребенка.
Горчичники при простуде применять с еще большей осторожностью, ставить их через двойной-тройной слой марли, чтобы не сжечь кожу ребенка.
Если ребенок при простуде кашляет.
До года из лекарственных препаратов от кашля для детей до года-трех не имеет противопоказаний только мукалтин, так что постарайтесь не запускать болезнь так далеко. Если простуду не лечить, возможны серьезные осложнения: от бронхита до пневмонии. Дренажу легких помогают активные движения малыша, смена положения тела, так что если ребенок в состоянии попрыгать или покрутиться, не препятствуйте ему.
Повышение у ребенка температуры выше 38 градусов – повод срочно вызвать врача.
До 38 градусов, если ребенок чувствует себя нормально, насколько это возможно при простуде, температуру сбивать не стоит, это тоже своеобразная борьба с микробами и вирусами, которые при повышенной температуре погибают. Если температура выше 38 градусов, ее сбивают парацетамолом (суспензия или ректальные свечи).
Любая простуда вызвана инфекцией – вирусом или бактериями, поэтому простуда, как и любое другое заболевание, требует обязательного лечения под контролем врача.
Лечим насморк у детей до года
Многие к насморку относятся несерьезно: да, дискомфотрно, но проходит обычно быстро и бесследно. Другое дело, если насморк – у грудничка: сморкаться он еще не умеет, а носик забит, плохо спится и трудно сосать грудь… Как помочь малышу пережить это неприятное состояние и не допустить осложнений?
Лариса Шумина
Врач-педиатр, Елизаветинский детский дом, г. Москва
Насморк (ринит) – это воспаление слизистой оболочки полости носа, которое является симптомом какого-либо другого заболевания, чаще всего ОРВИ, гриппа, аллергии и т.д.
У детей первого года жизни есть некоторые анатомо-физиологические особенности строения носоглотки, поэтому даже несильный насморк может доставить малышу много неприятностей. Узкие носовые ходы и отек слизистой носа, который возникает при воспалении, приводят к тому, что малышу становится трудно дышать, поэтому нарушаются процессы кормления и сна. Ребенок начинает вести себя беспокойно, капризничать, может отказываться от груди.
Кроме этого, область носоглотки у детей соединяется с полостью уха короткой слуховой трубой, через которую инфекция легко и быстро попадает и распространяется в полости уха. Именно поэтому частым осложнением при насморке является отит (воспаление уха).
Насморк у детей бывает разный…
Насморк у малышей может быть одним из симптомов воспалительного процесса или являться реакцией слизистой оболочки носа на неблагоприятные факторы окружающей среды (аллергены). Инфекция часто развивается у грудничков на фоне снижения иммунитета в периоды прорезывания зубов, постоянного нарушения режима дня или питания.
Вирусный ринит, как правило, является одним из симптомов ОРВИ (острой респираторной вирусной инфекции), аденовирусной инфекции и т.д. В этом случае насморк проявляется в виде жидких слизистых выделений и отека слизистой оболочки носа.
Когда к вирусной инфекции присоединяются болезнетворные микроорганизмы (стрептококки, стафилококки, синегнойная палочка и т.д.), выделения из носа становятся густыми, приобретают зеленовато-желтый или зеленый оттенок. Развивается бактериальный инфекционный процесс.
Аллергический ринит, или поллиноз, может быть вызван сезонными раздражителями (реакцией организма на цветение деревьев и трав), бытовыми и пищевыми аллергенами.
В этом случае резко выражен отек слизистой оболочки носа, появляются прозрачные жидкие слизистые выделения.
Насморк у грудничка: пройдет без лечения?
У детей до 2,5 месяцев бывает так называемый физиологический насморк. Он объясняется тем, что в первые 10–11 недель происходит адаптация слизистой оболочки носа к окружающей среде, и из него может начать выделяться прозрачная слизь. Отличить физиологический насморк от насморка при заболевании можно по характеру выделений (в первом случае они будут жидкие прозрачные или полупрозрачные) и по состоянию ребенка (отсутствует повышенная температура, нет нарушения сна, снижения аппетита). Физиологический насморк у малышей длится, как правило, 7–10 дней и не требует специального лечения.
Родителям важно помнить, что недолеченный насморк у грудничка может перейти в хроническую форму и привести к осложнениям. Длительный насморк ведет к нарушению кислородного обмена и сбою в работе дыхательной и сердечно-сосудистой систем. Малыш начинает быстро утомляться, плохо ест, у него нарушается сон.
Сначала без лекарств
Если у малыша насморк, но общее состояние ребенка не нарушено, то ему в первую очередь надо постараться помочь без применения лекарств.
Температура и влажность в помещении
Для того чтобы облегчить состояние ребенка при насморке, важно правильно организовать микроклимат в комнате, где он находится. Для комфортного дыхания малыша особое значение имеет температура воздуха и влажность в детской.
Температура в помещении, где находится малыш, не должна быть выше 22 °С. Воздух в комнате малыша должен быть свежим и чистым, для этого необходимо регулярно, 3–4 раза в день, проводить проветривания. Для того чтобы малышу было легче дышать, воздух в комнате не должен быть сухим. Оптимальная влажность в детской должна быть 50–70 %. Для поддержания этого уровня удобнее и эффективнее использовать специальные приборы – увлажнители воздуха. Если такой возможности нет, то можно поставить емкости с водой для испарения (воду надо менять 2–3 раза в день).
Очищение носика
Из-за того, что у малыша заложен нос и ему становится трудно дышать, нередко возникают проблемы с кормлением. При этом он может плакать, захлебываться (ему сложно одновременно сосать и дышать ртом), отказываться брать грудь. Чтобы облегчить дыхание ребенка, перед каждым кормлением ему нужно прочищать нос. Также это надо делать перед сном, чтобы малыш спокойно спал. Помимо этого, рекомендуется приподнять изголовье кроватки ребенка примерно до 40–45°, чтобы слизь могла легче выделяться из носа.
Очищать нос малышам до года можно с помощью скрученных жгутиков (турундочек) из стерильной ваты. Каждую ноздрю нужно обрабатывать отдельной турундой. Ватные палочки для этой цели использовать нельзя, так как можно поранить полость носа при резком движении ребенка.
Эффективно промывать нос ребенка можно и с помощью промываний. Для этого используют солевые растворы, растворы с морской водой или отвары трав (например, ромашку шалфей, календулу). Солевой раствор можно приготовить в домашних условиях из расчета 1 ч. ложка соли на 1 л кипяченой воды. Специальные растворы для промывания носа на основе морской воды можно купить в аптеках.
Как же промыть нос маленькому ребенку? Малыша нужно держать в полувертикальном положении или посадить, чтобы раствор для промывания не попал в горло. Затем следует закапать при помощи пипетки несколько капель раствора в каждую ноздрю и через 1–2 минуты с помощью резиновой груши или аспиратора отсосать содержимое носовых ходов.
Промывать нос ребенка при помощи резиновой груши нельзя! Под давлением жидкость может легко попасть в полость уха, что чревато развитием отита.
Самое простое устройство для отсасывания слизи – это резиновая груша или спринцовка.
Для грудничков она должна быть самого маленького размера. Сначала грушу надо сжать, чтобы выпустить весь воздух, затем вставить наконечник в ноздрю ребенка, и, плавно разжимая грушу, отсосать выделения. Более удобно и эффективно для этой цели пользоваться аспиратором. Они бывают нескольких видов:
Механический аспиратор. Наконечник вставляется в носик ребенку, мама через трубочку втягивает в себя ртом воздух с другого конца. Система снабжена фильтрами, поэтому в рот взрослого выделения попасть не могут.
Электрический аспиратор. Наконечник подносится к ноздре ребенка, и для того, чтобы отсосать выделения, мама просто нажимает на кнопку (эти приборы работают или от батарейки, или от сети). У таких аспираторов чаще всего есть еще функции увлажнения и промывания носа.
Если при регулярном очищении и промывании носа малыша в течение 5 дней количество выделений не уменьшается, надо обратиться за помощью к педиатру или лор-врачу. Педиатр проведет общий осмотр ребенка, оценит его состояние и постарается выявить возможную причину насморка. Лор-врач с помощью специальных инструментов оценит состояние носа, горла и ушек малыша и при необходимости возьмет мазок из носа для определения возбудителя и его чувствительности к лекарственным препаратам.
Лечение насморка у ребенка: важный выбор
Все знают, что насморк у ребенка лечится каплями, и часто родители сами выбирают препарат для своего ребенка. Но ринит может возникать по разным причинам, и лечение тоже может отличаться. Поэтому лекарства должен назначать только врач в зависимости от причины заболевания, характера и выраженности симптомов. Доктор укажет дозировку, соответствующую возрасту и длительность применения капель. Маме необходимо четко соблюдать эти инструкции, так как слизистая оболочка носа у малышей очень нежная, и частое или длительное применение капель может вызвать нарушение работы обонятельных рецепторов.
Чаще всего при насморке доктор назначает сосудосуживающие средства, которые снимают симптом заложенности носа. Воздействуя на слизистую оболочку, эти препараты способствуют уменьшению отека и восстановлению свободного дыхания, но не устраняют причину насморка. При использовании сосудосуживающих средств необходимо строго следить за их соответствием возрасту и не применять дольше 4–5 дней. Перед тем как закапать капли, следует хорошо очистить полость носа от выделений, чтобы препарат действовал непосредственно на слизистую полости носа.
Важно помнить, что назальные спреи у детей до года не рекомендуется использовать, так как впрыскиваемое вещество под давлением вместе с выделениями ребенка может попасть в полость уха (евстахиеву трубу) и вызвать отит. То же самое касается и масляных капель (из-за большого риска их затекания в слуховую трубу).
Для лечения и профилактики насморка лечащий врач может рекомендовать местные препараты, которые оказывают противовоспалительное и противоаллергическое действие на слизистую оболочку носа.
Также, по назначению врача, в некоторых случаях применяются препараты, содержащие ионы серебра. Они препятствуют размножению бактерий, оказывают антисептическое, противовоспалительное действие.
В случае аллергической природы ринита врач может дополнительно назначить малышу антигистаминные средства.
При присоединении бактериальной инфекции, когда у ребенка поднимается температура (выше 38 °С), появляется кашель или отит, врач может назначить антибиотики.
Как закапать нос малышу?
Грудничкам рекомендуется закапывать капли специальной пипеткой с закругленным концом (обычно она продается вместе с лекарством) поочередно в каждый носовой ход. Малыша надо положить к себе на одну руку так, чтобы его голова была отведена чуть назад и повернута в сторону той половины носа, куда будем вводить лекарство. При таком положении капли не затекают в горло, а равномерно распределяются по боковой стенке носа. Чтобы препарат не вытекал наружу, сразу после его введения надо на несколько секунд прижать ноздрю к носовой перегородке.
Как не заразить малыша?
Если в доме кто-то заболел, надо постараться ограничить контакт ребенка с больным человеком. Элементарные правила гигиены в этой ситуации становятся очень актуальными. Если контакт заболевшего человека с малышом совсем исключить нельзя, то перед общением с ребенком он обязательно должен помыть руки, сменить верхнюю одежду и надевать одноразовую маску, которую рекомендуется менять каждый час.
Чтобы уберечь малыша от проникновения микробов в носоглотку, рекомендуется несколько раз в день промывать его носик солевыми растворами. Можно проконсультироваться с педиатром о возможности применения местных противовирусных мазей, которые наносят на слизистую носика малыша.
Не стоит забывать и о народных средствах. Хорошими дезинфицирующими свойствами обладает чеснок, дольку которого в марлевом мешочке можно привязать к детской кроватке.
Осложнения насморка
- Самым частым осложнением насморка у детей является острый средний отит (воспаление среднего уха). Объясняется это тем, что инфицированные выделения из носа легко затекают в полость уха и вызывают воспаление (так как ребенок большую часть времени пока еще лежит, а также из-за короткой и широкой слуховой трубы). В этом случае, как правило, повышается температура, малыш становится очень беспокойным (плачет, отказывается от груди), начинает болезненно реагировать при надавливании на козелок уха, из уха может выходить гнойное отделяемое.
- Слизь, содержащая болезнетворные бактерии, может стекать по задней стенке носоглотки, вызывая фарингит (воспаление горла), а также трахеит и бронхит (воспаление нижних дыхательных путей).
- Осложнение насморка в виде синуситов (воспаления придаточных пазух носа) у детей первого года жизни встречается редко, так как придаточные пазухи у них еще не сформированы.
Обратиться за помощью к врачу необходимо в следующих случаях:
- насморк сопровождается высокой температурой;
- появился кашель, одышка, хрипы;
- насморк не проходит более 10 дней, выделения из носа стали густыми и гнойными;
- при подозрении на отит (если появляется гнойное отделяемое из уха, малыш болезненно реагирует при надавливании на козелок, плачет при кормлении);
- в выделениях из носа появились прожилки крови;
- малыш отказывается брать грудь.
В этих случаях необходимо комплексное лечение ребенка, которое назначит врач, учитывая симптомы болезни и общее состояние ребенка.
Консультация врача обязательна!
Обратиться за помощью к врачу необходимо в следующих случаях:
- насморк сопровождается высокой температурой;
- появился кашель, одышка, хрипы;
- насморк не проходит более 10 дней, выделения из носа стали густыми и гнойными;
- при подозрении на отит (если появляется гнойное отделяемое из уха, малыш болезненно реагирует при надавливании на козелок, плачет при кормлении);
- в выделениях из носа появились прожилки крови;
- малыш отказывается брать грудь.
В этих случаях необходимо комплексное лечение ребенка, которое назначит врач, учитывая симптомы болезни и общее состояние ребенка.
Чтобы малыша реже беспокоил насморк и простудные заболевания, в режим дня необходимо включать ежедневные прогулки на свежем воздухе и закаливающие процедуры.
Простуда у грудничка: как распознать симптомы и как лечить малыша
Простуда у младенцев до года неспроста тревожит родителей. В столь раннем возрасте, когда работа естественных защитных механизмов еще несовершенна, даже простые ОРВИ протекают тяжело, а их последствия могут быть опасны. В этой статье мы расскажем, как вовремя распознать простуду и чем ее лечить, чтобы помочь малышу быстрее поправиться и уберечь его от осложнений.
Причины простудных заболеваний у детей грудного возраста
То, что мы привыкли называть простудой, на самом деле представляет собой инфекционное заболевание — ОРВИ. Ее причина — вирусы, которые поражают слизистую дыхательных путей и вызывают воспаление, что проявляется характерными симптомами. Простудой же ОРВИ называют из-за того, что чаще всего заболевание развивается на фоне переохлаждения. Оно ослабляет местный и общий иммунитет, и вирусы беспрепятственно атакуют дыхательные пути.
На заметку
Возбудителей ОРВИ существует более 300 видов [1] . Среди них — аденовирусы, риновирусы, вирусы гриппа и парагриппа и другие. Точно определить, какой именно из них стал причиной простуды, как правило, невозможно, поэтому предпочтительно принимать препараты с широким спектром противовирусного действия.
Болезнь активно распространяется воздушно-капельным путем: вирусы проникают в организм при вдыхании частиц инфицированной слюны, которые больной выделяет в окружающую среду при кашле и чихании. Также можно заразиться контактным путем — через предметы или рукопожатие (именно поэтому врачи рекомендуют в сезон эпидемии как можно чаще мыть руки).
Заболеть ОРВИ может каждый, но простуда у новорожденного — большая редкость. В первые три–шесть месяцев организм малыша защищают антитела, полученные от матери в период внутриутробного развития. Кроме того, большую роль в защите ребенка от инфекций играет грудное вскармливание. В материнском молоке содержатся защитные факторы, которые повышают сопротивляемость детского организма. У малышей на искусственном вскармливании риск заболеть выше.
Как бы то ни было, в течение полугода происходит уменьшение запаса материнских антител, а собственный иммунитет за это время еще не сформировался, поэтому простуда у грудничка вполне вероятна. Другое дело, что младенцы в отличие от детей дошкольного возраста реже сталкиваются с источниками заражения. Думая о том, как уберечь грудничка от простуды, ответственные родители стараются свести к минимуму его контакты с окружающими, избегают поездок с малышом в общественном транспорте, посещение вместе с ним магазинов и других мест с большим скоплением людей.
Между тем полностью исключить риск невозможно, даже если принимать все меры предосторожности. Малыш может заразиться ОРВИ от близких. Самая распространенная ситуация, когда отец или старшие дети «приносят» простуду домой. Слабый иммунитет грудничка плохо сопротивляется атаке вирусов, и болезнь быстро развивается.
Симптомы простуды у грудничка
Как «ведет себя» простуда, всем хорошо известно. Лихорадка, слабость, боль в горле, кашель и насморк знакомы каждому. Проблема в том, что по внешним признакам родителям не всегда под силу определить, что грудничок заболел простудой. Ситуацию усугубляет то, что малыш еще не способен рассказать о своем самочувствии. Между тем выявить простуду необходимо как можно раньше: промедление или неправильное лечение грозит развитием осложнений, которые в этом возрасте представляют большую опасность для неокрепшего организма.
Некоторые рефлексы у детей первого года жизни еще не сформированы. Так, груднички не умеют сморкаться и откашливаться. Из-за этого слизь не удаляется вовремя, а скапливается в дыхательных путях и служит питательной средой для бактерий. Потому на фоне простуды малыш также может заболеть отитом, бронхитом, пневмонией.
Заложенность носа может проявляться следующим образом: ребенок дышит с открытым ртом и испытывает затруднения во время приема молока. Он бросает грудь (или бутылочку), даже когда голоден, отказывается от пустышки.
Лихорадка — еще один характерный признак ОРВИ — у грудных малышей тоже бывает не всегда. Чаще всего температура у грудничка при простуде все же повышается, но незначительно.
Внимательные родители замечают изменения в общем состоянии и поведении малыша. Ребенок становится вялым или, напротив, беспокойным, часто и подолгу плачет, при этом его трудно успокоить. Нарушается дневной и ночной сон: малыш постоянно просыпается или же спит слишком много, в то время как прежде это было нехарактерно для него.
При простуде у младенцев ухудшается аппетит. Это объясняется затруднением дыхания через нос и общей интоксикацией. Возможны обильные срыгивания и рвота. Недостаток питания и обезвоживание (потеря жидкости происходит из-за повышенной температуры) усугубляют тяжесть состояния ребенка.
Через несколько дней после начала заболевания клиническая картина уже не вызывает сомнений. Но в этот период, если лечение не было начато своевременно, к обозначенным симптомам могут присоединиться и бактериальные осложнения. Поэтому родителям следует внимательно следить за состоянием ребенка и обращать внимание на любые, даже незначительные, отклонения от нормы.
Быстро сориентироваться в симптоматике поможет таблица, в которой перечислены основные признаки простуды у младенца и особенности их проявления.
Симптомы простуды
Характер проявления у грудничков
При неосложненном течении повышается умеренно, в среднем до 37,5–38°С
У детей первого года жизни бывает редко
Могут быть выделения из носа, многократное чихание; ребенок старается дышать ртом
Младенец отказывается от груди или соски
Ребенок с трудом засыпает, часто просыпается, плачет или же, наоборот, спит больше, чем обычно
Изменения в поведении
Малыш выглядит апатичным и вялым либо кажется излишне капризным и беспокойным — любое нехарактерное поведение должно насторожить
Возможная терапия
При простуде у грудничка лечение всегда начинается с правильного ухода. Прежде всего необходимо обеспечить подходящие условия в помещении. Вирусы «любят» сухой застоявшийся воздух, поэтому проветривайте квартиру как можно чаще и по возможности используйте увлажнитель. Если на улице холодно, во время проветривания уносите малыша в другую комнату. В теплую погоду можно гулять — при условии, что у ребенка нормальная температура.
Одевайте малыша так, чтобы ему было комфортно. Переохлаждения следует избегать, но и перегрев недопустим, особенно при высокой температуре.
Особые рекомендации педиатров касаются кормления. Материнское молоко — лучшее лекарство от простуды для грудничков: оно содержит иммуноглобулины и обладает защитными свойствами. Но аппетит у больного малыша часто снижен, и кормить его насильно ни в коем случае нельзя. Лучше прикладывать ребенка к груди чаще, но ненадолго.
Обратите внимание
При простуде у грудничка крайне важно, чтобы он потреблял достаточное количество жидкости. Между кормлениями предлагайте малышу воду, отвар шиповника или компот из сухофруктов без сахара.
При насморке врачи советуют промывать нос ребенку солевыми растворами. В любой аптеке можно приобрести препараты на основе морской воды. Они бережно очищают и увлажняют слизистую носа.
Противовирусная терапия
Все вышеперечисленные меры помогают организму крохи бороться с заболеванием, но для устранения основной причины простуды рекомендуется прибегать к специфической противовирусной терапии. Она эффективна в самом начале — желательно в первые сутки болезни.
Сложность в том, что противовирусных препаратов, которые можно давать детям с рождения, совсем немного. По сути, все возможности подходы к лечению простуды у грудных младенцев сводятся к назначению двух групп лекарств. Это препараты готового интерферона либо гомеопатические средства. К последним примыкают еще и так называемые релиз-активные препараты. Остальные средства от простуды грудничкам противопоказаны: их назначают детям более старшего возраста (как минимум с года).
Интерферон — это белок, вырабатываемый клетками организма в ответ на проникновение чужеродных агентов. Он обладает широким спектром действия против разных видов возбудителей ОРВИ (и не только). Интерферон подавляет рост и размножение вирусов, а также активизирует другие иммунные факторы.
Взяв за основу эти свойства защитного белка, ученые создали препараты готового интерферона и средства, стимулирующие его выработку клетками организма. И те, и другие широко применяют сегодня при лечении гриппа и ОРВИ. Но так называемые индукторы интерферона грудным детям не назначают. Во-первых, они являются иммуностимуляторами и могут непредсказуемо влиять на работу иммунной системы. Во-вторых, у малышей до года процесс продукции собственного интерферона (в том числе под действием стимуляторов) еще не налажен, и защитный белок не вырабатывается в нужном количестве. Поэтому грудничкам при простуде педиатры назначают препараты готового интерферона. Они начинают бороться с вирусами сразу после применения. Такие средства выпускают в разных лекарственных формах.
Назальные капли, мази и спреи работают локально — только в очаге поражения. Степень их общего воздействия на организм малыша минимальна.
- «Гриппферон» в виде капель содержит рекомбинантный (искусственный) интерферон альфа-2b. Его можно применять детям с рождения. Рекомендуемая дозировка — по одной капле в каждый носовой ход пять раз в сутки в течение пяти дней.
- «Виферон» в форме геля также представляет собой препарат интерферона альфа-2b. Его использование допустимо с первых дней жизни. Средство наносят на слизистую носа от трех до пяти раз в сутки в течение пяти дней.
Препараты готового интерферона для детей выпускают и в виде свечей. У такой формы много преимуществ. Во-первых, капли эффективны на самом раннем этапе простуды, пока вирусы находятся на слизистой носа, а болезнь проявляет себя только через насморк. Когда симптомы более выражены (а это значит, что вирусы проникли глубже), требуется быстрое поступление интерферона в кровь, что становится возможным при ректальном введении препарата. Во-вторых, назальные средства требуют слишком частого использования. Свечи же вводят ректально два раза в день. Активное вещество оказывает системное противовирусное действие, не оказывая влияния на ЖКТ. И, наконец, суппозитории удобны в применении у грудничков: всегда есть риск, что малыш выплюнет или срыгнет лекарство в виде таблетки, пилюли, сиропа и так далее.
В России зарегистрировано три препарата интерферона в виде свечей, разрешенных к применению у детей с первого дня жизни:
Как видим, препараты различаются дозировкой интерферона альфа-2b. Это важный критерий: есть понятие лекарственной нагрузки, и она тем выше, чем больше количество действующего вещества. С другой стороны, не стоит забывать об эффективности. Почему же дозировки так различаются?
Все дело в составе препарата. В очаге воспаления интерферон разрушается, и для его сохранения нужны антиоксиданты. В средстве «Кипферон» их нет. Возможно, поэтому дозировка — самая высокая среди аналогов. Производители «Виферона» добавили в состав витамины С и Е, которые защищают молекулы интерферона от разрушения. За счет этого содержание активного вещества удалось снизить до 150 000 МЕ. Что касается свечей «Генферон Лайт» (125 000 МЕ), то в их составе есть таурин, который не только является мощным антиоксидантом, но и сам обладает противовирусной активностью [2] . Это позволило еще больше снизить дозировку (а следовательно, и лекарственную нагрузку) без ущерба для эффективности.
На заметку
Чтобы обезопасить малыша от инфекций, членам семьи необходимо внимательно следить и за своим здоровьем. Так, в целях профилактики можно пользоваться спреем «Генферон Лайт» (средство разрешено к применению с 14 лет). Также крайне важно принимать меры предосторожности после контакта с больными.
Альтернативная медицина, основанная на принципе лечения «подобного подобным», частично проникла и в официальную науку. Популярные гомеопатические средства — «Оциллококцинум», «Натуркоксинум», «Афлубин» — продаются в аптеках и активно назначаются педиатрами при простуде у грудничков. Как утверждают производители, данные препараты плавно корректируют работу иммунной системы и «настраивают» организм на выздоровление. При этом сведения об их фармакокинетике (всасывании и выведении из организма) не предоставляются, а многие врачи и вовсе рассматривают гомеопатию как псевдонауку [3] .
По концентрации активных веществ они близки к гомеопатическим препаратам, так как тоже представляют собой результат многократного разведения исходного вещества (в данном случае это антитела к интерферону). Фактически эти средства вовсе не содержат активных компонентов, и об их эффективности также ведутся споры [4] . Тем не менее врачи регулярно назначают детям два популярных препарата из этой группы: таблетки «Эргоферон» и капли «Анаферон» (разрешены к применению у детей с шести месяцев и с одного месяца соответственно).
Организм грудничка еще слишком слаб и потому не способен самостоятельно справляться с вирусными инфекциями. Чтобы минимизировать риск осложненного течения заболевания, к противовирусным средствам следует прибегать при появлении первых признаков простуды. Но прежде чем начинать лечение грудного малыша, необходимо обратиться к врачу.